【衡道丨病例】病理诊断——甲状腺乳头状癌合并原发性滤泡性淋巴瘤
时间:2025-01-10 12:15:42 热度:37.1℃ 作者:网络
病史
女性,44岁,因“发现颈部肿块1月”入院。
辅助检查
胸部CT平扫:
CT扫描显示左侧甲状腺叶低密度肿块,大小为2.1cm × 1.7cm。
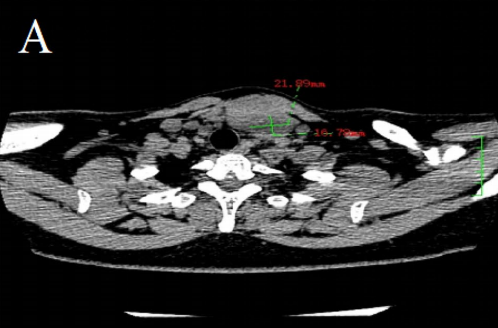
CT扫描显示左侧甲状腺叶低密度肿块,大小为2.1cm×1.7cm。
超声检查:
显示左侧甲状腺叶一实性低回声结节,大小约2.0cm × 1.8cm,边界不清,形状不规则,内部回声不均匀。
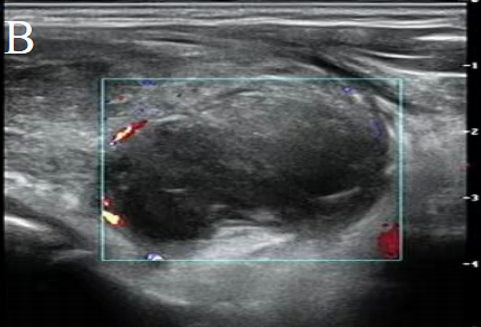
超声显示左侧甲状腺叶一实性低回声结节,大小约2.0 cm × 1.8 cm,边界不清,形状不规则,内部回声不均匀。
组织病理活检
1、大体肉眼观:
甲状腺组织一块,大小7.5×5.0×3.5cm,表面光滑,有完整包膜,局灶质硬,切面见一结节,直径2cm,切面金黄,实性,质硬。
2、镜下观:
滤泡性淋巴瘤区域在低倍镜下,滤泡大小相对一致,排列紧密,有硬化带。高倍镜下,肿瘤细胞呈弥漫性、小而圆、多角形,胞质少。多数细胞核形状不规则,部分为圆形,核膜清晰,染色质略粗。桥本甲状腺炎区域间质可见大量淋巴细胞浸润及淋巴滤泡形成,伴甲状腺萎缩,嗜酸性变。甲状腺乳头状癌区域低倍镜下,肿瘤边界清楚,有明显的纤维包膜,肿瘤细胞呈乳头状排列。高倍镜下肿瘤细胞呈单层立方细胞,核膜不规则,细胞核大而拥挤,类似磨砂玻璃,核内假包涵体。
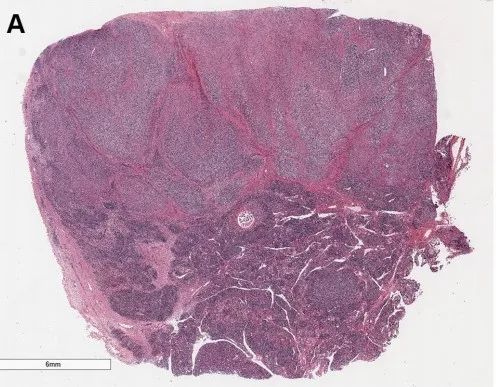
低倍镜下,肿瘤呈结节状生长。
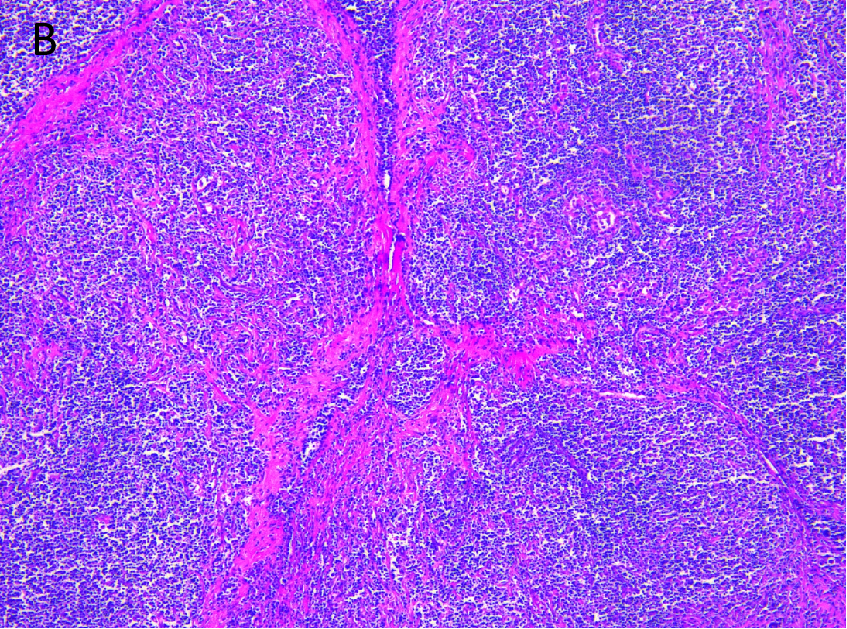
滤泡性淋巴瘤区域,滤泡大小相对一致,排列紧密,有硬化带(50x)。
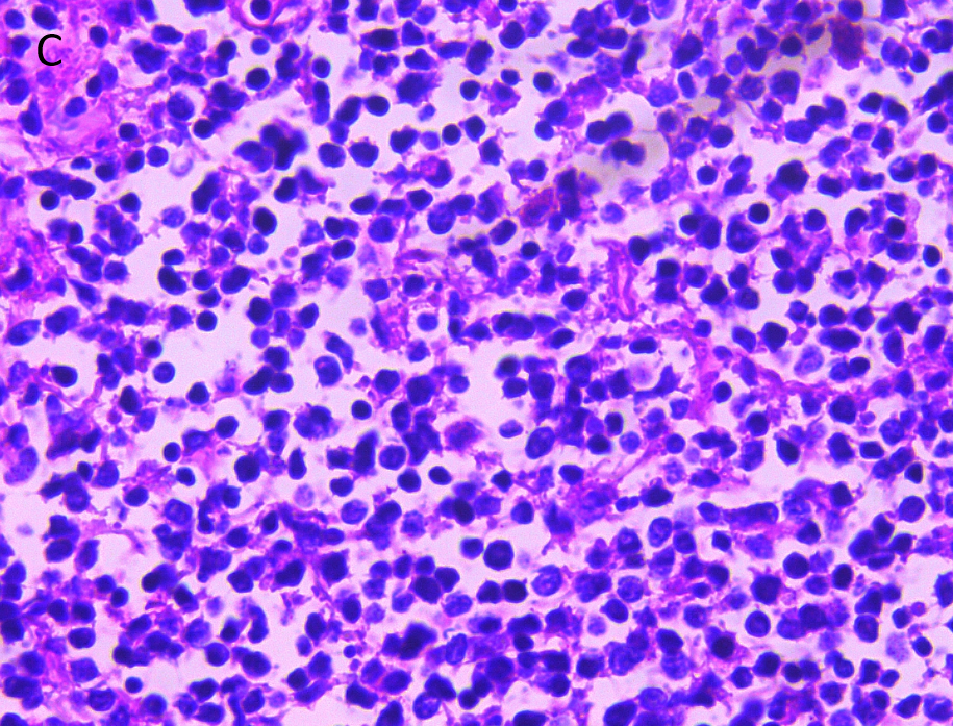
肿瘤细胞呈弥漫性、小而圆,胞质少。细胞核形状不规则,部分为圆形,核膜清晰,染色质略粗(200x)。
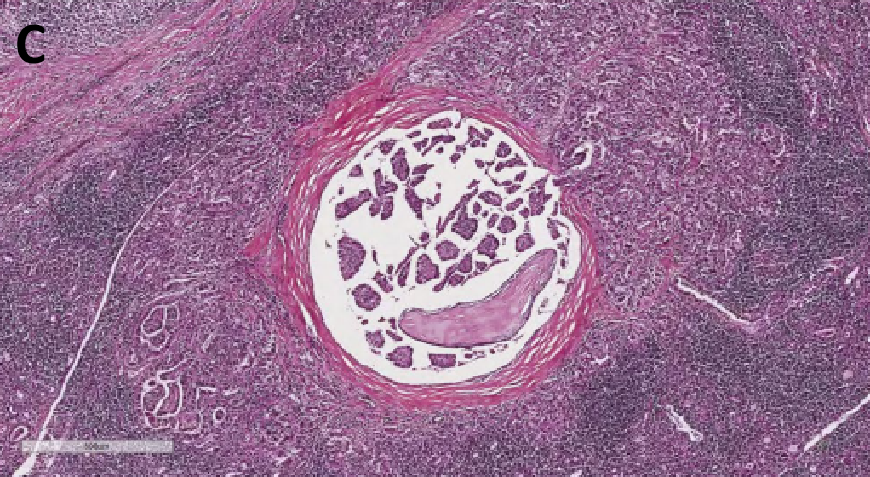
甲状腺乳头状癌区域,肿瘤直径2.26 mm。
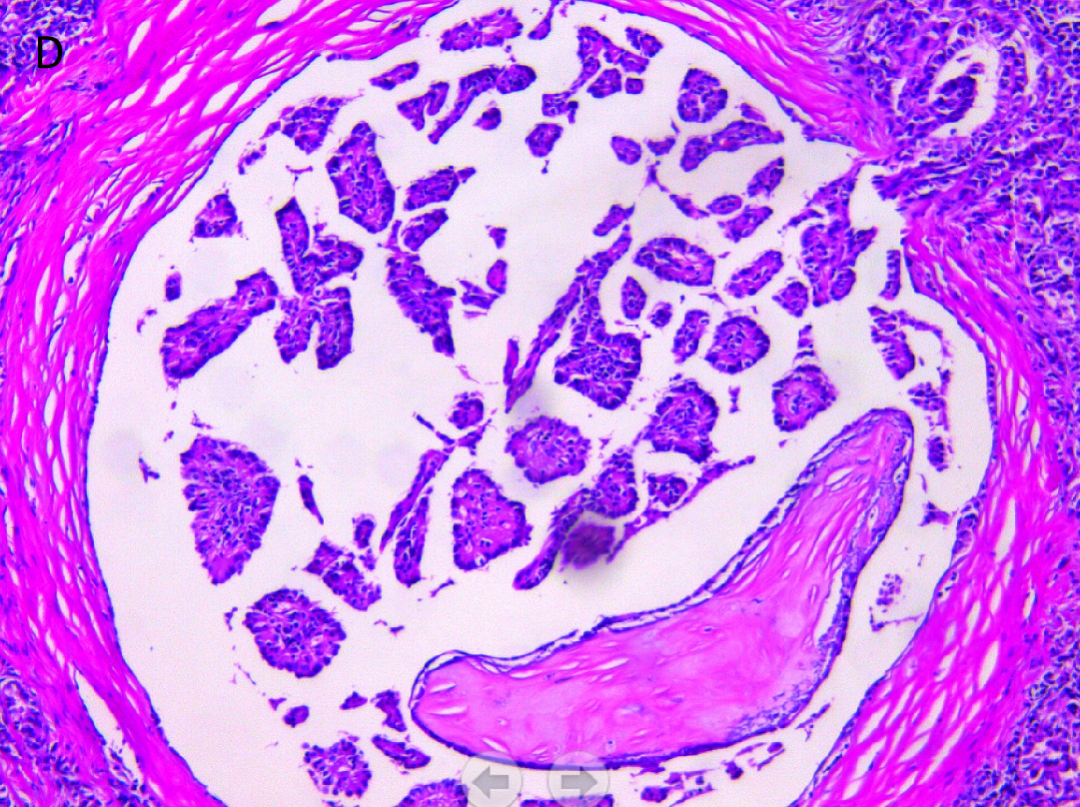
乳头状癌区域,肿瘤细胞边界清楚,边缘可见纤维包膜,肿瘤排列呈乳头状。

甲状腺乳头状癌区域 高倍镜下肿瘤细胞呈单层立方细胞,核膜不规则,细胞核大而拥挤,类似磨砂玻璃。
3、免疫组化:
甲状腺乳头状癌区域肿瘤细胞CK(+)、CK19(+)、Galectin-3(+)、HBME1(+)、TG(+)、TTF1(+)、PAX8(+)、CD56(+)、Ki-67(3%+),CT(-)。滤泡性淋巴瘤肿瘤细胞的免疫组化结果:LCA(+)、CD20(+)、CD79a(+)、BCL-6(+)、CD10(+)、PAX5(+)、BCL-2(+)、CD23/CD21(滤泡树突状细胞网存在并破坏)、MUM-1-、CD3(-), CD5(-), p53(野生型表达),Ki-67(60%+)。
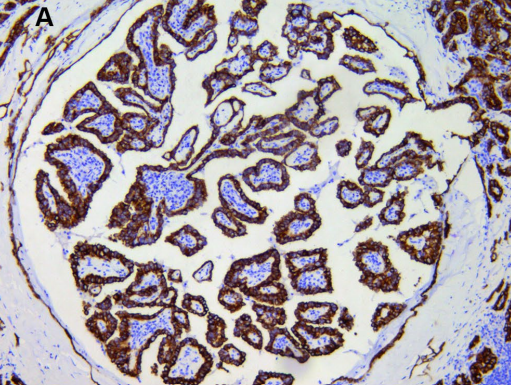
甲状腺乳头状癌区域免疫组化CK19阳性(200x)。
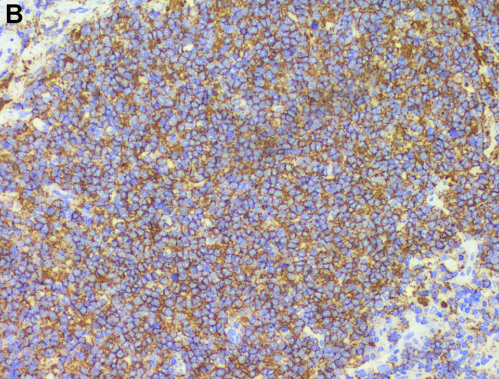
滤泡性淋巴瘤区域CD20免疫组化阳性(200x)。
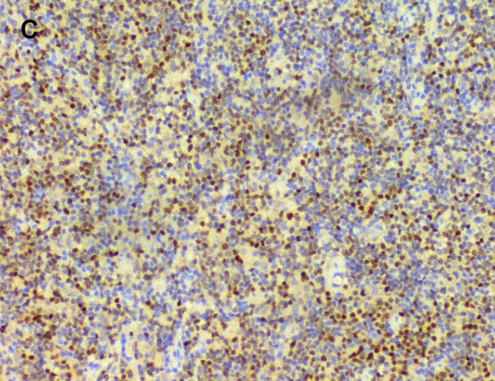
滤泡性淋巴瘤BCL-6免疫组化阳性(200x)。
二代测序检测
EZH2 基因突变。
病理诊断
(左侧甲状腺)乳头状癌合并原发性滤泡性淋巴瘤。
治疗及预后
规律口服左旋甲状腺素钠片(75ug 口服 Qd)及DT=36Gy/20f局部放射治疗后,复查影像学检查提示疗效评价为CR。随访27个月,患者无复发和转移。
分享
背景:
甲状腺乳头状癌(PTC)是最常见的上皮性恶性甲状腺肿瘤。甲状腺原发性滤泡性淋巴瘤(PFL)是一种罕见的起源于间质组织的恶性肿瘤。PTC和PFL同时发生是非常罕见的,特别是在桥本甲状腺炎的背景下,给临床诊断和治疗带来了重大挑战。
讨论:
甲状腺乳头状癌是甲状腺肿瘤中最常见的滤泡细胞源性恶性肿瘤,占甲状腺肿瘤的80%-85%。女性常见,可发生于任何年龄。桥本氏甲状腺炎患者发生甲状腺乳头状癌非常常见,发病机制尚不清楚,可能长期HT可导致高TSH水平,从而成为恶性肿瘤的生长因子。在HT患者中,肿瘤通常在较年轻时发现;它的特点是较小的结节和较晚的TNM分期,没有局部或全身侵袭。当甲状腺乳头状癌合并桥本氏甲状腺炎时,结节较小,更容易漏诊。甲状腺原发性淋巴瘤是一种罕见的异质性肿瘤,发生于甲状腺的淋巴瘤可分为原发性和继发性,甲状腺原发性淋巴瘤是指原发于甲状腺内淋巴组织的恶性肿瘤,约占结外非霍奇金淋巴瘤的2-5%。常见亚性是弥漫大B细胞淋巴瘤,约占病例50%,其次是粘膜相关结外边缘区淋巴瘤,约占病例10-23%,甲状腺的滤泡性淋巴瘤约占甲状腺原发性淋巴瘤1-6%。
甲状腺原发性滤泡性淋巴瘤合并乳头状癌的临床表现各不相同,但通常以迅速增大无痛的甲状腺肿块为特征,肿块较小时,无特殊临床表现,肿块较大时,常有压迫症状、呼吸短促、喘鸣、吞咽困难和声音嘶哑等。甲状腺B超、CT对诊断有一定的参考价值,但最终诊断需术后病理检查。PTL的发病机制目前尚不清楚,有人认为与病毒感染和免疫缺陷有关。而桥本氏甲状腺炎是一种自身免疫性疾病,是PTL确定的危险和潜在因素,患者通常以女性为主且年龄范围较大。桥本失甲状腺炎可使PTL的发病风险增加67 - 80倍,且男女比例高达1:20。
随着二代测序(NGS)的研究,越来越多地关注几乎所有FL病例中表观遗传调节因子的频繁突变,组蛋白甲基转移酶EZH2基因是其中之一。据相关文献报道约25%的滤泡性淋巴瘤有EZH2突变,并有较好的预后。伴有EZH2突变的患者,近年来成为表观遗传治疗领域的热点。
大量临床及病理证实,桥本氏甲状腺炎的背景中可发生乳头状癌,还可发生淋巴瘤,但是在桥本氏甲状腺炎背景中同时发生两种恶性肿瘤的情况罕见,乳头状癌的预后好,手术切除即可,但是淋巴瘤手术切除后,应根据淋巴瘤的组织学分型及分期,对其进行局部放射治疗、多药化疗、免疫靶向治疗或联合放射治疗和化疗。所以病理医师不应满足一种诊断,以免造成漏诊、误诊,应正确诊断以提供临床及患者精准治疗。
鉴别诊断:
1、甲状腺乳头状癌与桥本氏甲状腺炎鉴别:
桥本氏甲状腺炎中残存的滤泡上皮有异型性,细胞核增大、拥挤,核轮廓不规则,出现核沟时,这时很难和乳头状癌鉴别,可选择一组免疫标记如间皮瘤抗原-1(HBME-1)、细胞角蛋白19(CK19),HBME-1、CK19在乳头状癌中表达,在桥本氏甲状腺炎中不表达。
2、桥本氏甲状腺炎与滤泡性淋巴瘤的鉴别:
桥本氏甲状腺炎时,甲状腺被膜增厚,增生淋巴细胞不破坏被膜,甲状腺正常组织被增生的淋巴细胞所替代,增生的淋巴细胞为成熟的淋巴细胞,残存的甲状腺滤泡上皮可发生嗜酸性变。甲状腺滤泡性淋巴瘤时,滤泡大小相对一致,部分融合,增生的淋巴细胞单克隆性增生,瘤细胞具有异型性,肿瘤细胞破坏甲状腺被膜,浸润至甲状腺周围组织,免疫表型与结内相似都表达CD20+、CD23+ 、CD10+、BCL-2+/-、Bcl-6+。
参考文献
1. Ziaolhagh R, Sadrizadeh A, Shabany BP, et al. A case report of simultaneous medullary and papillary carcinoma of thyroid. Endocr Regul. 2021;55(2):83–8.
2. Kossev P, Livolsi V. Lymphoid lesions of the thyroid: review in light of the revised european-american lymphoma classification and upcoming World Health Organization classification. Thyroid. 1999;9(12):1273–80.
3. Xie S, Liu W, Xiang Y, et al. Primary thyroid diffuse large B-cell lymphoma coexistent with papillary thyroid carcinoma: a case report. Head Neck. 2015;37(9):E109–14.
4. Melo GM, Sguilar DA, Petiti CM, et al. Concomitant thyroid Malt lymphoma and papillary thyroid carcinoma. Arq Bras Endocrinol Metab. 2010;54:425–8.
5. Lee JH, Kim Y, Choi JW, et al. The association between papillary thyroid carci noma and histologically proven Hashimoto’s thyroiditis: a meta-analysis. Eur J Endocrinol. 2013;168(3):343–9.Page 6 of 6 Xu et al. Diagnostic Pathology (2024) 19:69
6. Kurukahvecioglu O, Taneri F, Yüksel O, et al. Total thyroidectomy for the treat ment of Hashimoto’s thyroiditis coexisting with papillary thyroid carcinoma. Adv Therapy. 2007;24:510–6.
7. Trovato M, Giuffrida G, Seminara A, et al. Coexistence of diffuse large B-cell lymphoma and papillary thyroid carcinoma in a patient affected by Hashimoto’s thyroiditis. Arch Endocrinol Metab. 2017;61(6):643–6.
8. Zhang L, Li H, Ji QH, et al. The clinical features of papillary thyroid cancer in Hashimoto’s thyroiditis patients from an area with a high prevalence of Hashimoto’s disease. BMC Cancer. 2012;12:610.
9. Zhang Y, Dai J, Wu T, Yang N, Yin Z. The study of the coexistence of Hashimoto's thyroiditis with papillary thyroid carcinoma. J Cancer Res Clin Oncol. 2014;140(6):1021-6.
10. C. Thieblemont, A. Mayer, C. Dumontet, Y. Barbier, E. Callet-Bauchu, P. Felman, F. Berger, X. Ducottet, C. Martin, G. Salles, J. Orgiazzi, B. Coiffier, Primary Thyroid Lymphoma Is a Heterogeneous Disease, The Journal of Clinical Endocrinology & Metabolism, Volume 87, Issue 1, 1 January 2002, Pages 105–111, https://doi.org/10.1210/jcem.87.1.8156
11. Chris M. Bacon, MB ChB, PhD, FRCPath,corresponding author* Timothy C. Diss, PhD,† Hongtao Ye, PhD,* Hongxiang Liu, PhD,* Alison Goatly, BSc,* Rifat Hamoudi, MSc,* Andrew Wotherspoon, MB ChB, FRCPath,¶ Randy D. Gascoyne, MD, FRCPC,‡ Ahmet Dogan, MD, PhD, FRCPath,§ Ming-Qing Du, MB, PhD, FRCPath,* and Peter G. Isaacson, MB ChB, DM, FRCPath, DSc†。Follicular Lymphoma of the Thyroid GlandAm J Surg Pathol. 2009 Jan; 33(1): 22–34.doi: 10.1097/PAS.0b013e31817d7470
12. Guohua Shen, MD, Ting Ji, MD, Shuang Hu, MD, Bin Liu, MD, and Anren Kuang, MD.Coexistence of Papillary Thyroid Carcinoma With Thyroid MALT Lymphoma in a Patient With Hashimoto's Thyroiditis.doi: 10.1097/MD.0000000000002403


