给临床医生的综述:肝酶异常
时间:2023-07-25 21:21:26 热度:37.1℃ 作者:网络
摘要:
在当下技术时代,随着检测自动化,肝脏生化检查成为住院和门诊最常用的常规检查,包括转氨酶、碱性磷酸酶、γ-谷氨酰基转移酶、胆红素、白蛋白、凝血酶原时间和国际标准化比值(INR)。肝脏生化异常可根据转氨酶升高方式和程度进行分类:一般来说,转氨酶异常可分为肝细胞型或胆汁淤积型,并根据升高程度进一步分为轻中重,轻度 (< 5倍正常上限 (upper limit of normal,ULN))、中度 (5~15倍ULN)和重度(> 15倍 ULN)。肝细胞型原因包括但不限于非酒精性脂肪性肝病/非酒精性脂肪性肝炎、饮酒、慢性病毒性肝炎、肝硬化(可表现为不同的肝损伤)、自身免疫性肝病、血色素沉着症、肝豆状核变性、α1 抗胰蛋白酶缺乏症、乳糜泻(麦胶性肠病)、药物性肝炎和缺血性肝炎(缺血性肝损伤)。胆汁淤积型病因包括但不限于胆道异常(梗阻,自身免疫性),其他高胆红素血症的情况(包括结合胆红素和未结合胆红素)。准确解释这些常规化验,对于疾病的进一步检查、治疗与转诊至关重要,及时治疗可以改善病程,并可能降低发展为肝硬化的风险,使患者极大受益。
核心点:肝功能检查是最常用的化验之一。随着检测的自动化及纳入整体代谢数据在,数据解读至关重要。对于临床医生,了解胆汁淤积和肝细胞异常之间的区别也很重要,可以帮助临床医生进一步制定合适的诊断检查和诊疗方案
引言
由于实验室常规检测的自动化,肝脏生化是美国最常见的检测之一。1999年至2002年,一项以美国人口为基础的6823名受试者的研究显示,8.9%的受试者谷丙转氨酶(ALT)升高,4.9%谷草转氨酶(AST)升高。
1988年至1994年进行的另一项基于人群的研究包含了15676名受试者,7.9%的人群转氨酶(ALT或AST)升高,但其中69%的转氨酶升高是无法解释的。
实验室化验的正常范围是根据健康人的平均值+/- 2个标准差计算的,因此有5%的健康人结果超出了参考范围。
由于肝脏生化检查的正常和异常结果普遍存在,因此撰写这篇综述,以增加临床医生对肝脏检查的认识,并提高对这些检查的解读能力。
肝功能(Liver function tests,LFT) 通常指转氨酶、碱性磷酸酶 (ALP)、胆红素和白蛋白,某种程度上有些用词不当,因为只有胆红素和白蛋白代表肝脏的合成功能。此外,肝脏在凝血因子的生成中起着至关重要的作用,合成功能的降低可导致凝血酶原时间(PT)延长和国际标准化比值(INR)升高,因此例如 Child-Pugh 评分和终末期肝病MELD 评分等广泛使用、用于预测肝硬化死亡率的评分,其内容不包括 AST、ALT 或 ALP, Child-Pugh 评分包括胆红素、白蛋白及INR,终末期肝病MELD 评分包括INR及胆红素。
肝脏生化研究
肝脏生化研究包括:ALT、AST、ALP、γ-谷氨酰基转移酶(GGT)、5’核苷酸酶、乳酸脱氢酶(LDH)、胆红素、白蛋白、PT/INR。(表1)

酶类
ALT是一种主要存在于肝细胞中的酶(在心脏、肾脏和肌肉组织中浓度较低),因此对肝细胞损伤具有特异性。谷氨酸转氨酶(ALT)水平是波动的。谷氨酸转氨酶促进肝细胞中谷氨酸和丙酮酸的生成,这对能量产生非常重要。男性ALT正常值范围为29- 33IU/L,女性为19- 25IU /L。
最近,ALT水平一直是争论的焦点,因为新的研究表明需要降低ALT临界值以提高检测的敏感性。人们认为,目前ALT临界值是由潜在亚临床肝病患者确定的,因此降低了检测的敏感性。2002年一项回顾性研究评估了6835例未确诊的丙型肝炎和非酒精性脂肪性肝病(NAFLD)患者,改变了之前使用第95或97.5百分位确定ALT正常水平的传统标准。
本研究建议新临界值是男性 ALT < 30 和女性<19。研究发现,更低临界值检测丙型肝炎病毒血症的敏感性高于传统临界值。尽管如此,这些值应该谨慎解读,因为体重指数、胆固醇水平和年龄会影响ALT水平。
值得注意的是,不同国家实验室的参考范围是不同的,有时甚至在同一国家的不同中心之间也有差异。
AST是一种酶,和ALT一样存在于肝脏中,但在其他部位却比ALT稍多一些,这些部位主要是骨骼肌、心肌、肾组织和脑。它以两种同工酶的形式出现,在标准测试中没有区别,并且几乎没有临床价值。AST促进氨基酸代谢,当评估AST水平异常时必须谨慎,因为它存在于其他组织中。AST 的正常范围是 < 35 IU/L。
ALP 是一种酶,主要存在于肝胆道、骨骼、胎盘中,少量存在于肠道组织中。ALP 参与多种去磷酸化反应。正常范围 30-120 IU/L。由于其与骨骼生长相关的成骨细胞活性增加有关,因此ALP 在儿童和青少年中通常较高。
GGT是一种存在于人体多个器官的酶,包括胰腺、精囊、肾脏、胆道和肝脏。当伴有其他肝脏生化结果升高时,其升高通常认为对肝胆疾病具有显著意义。通常在胆道疾病、细胞色素诱导药物和酗酒时升高。GGT 参与体内多个组织谷胱甘肽代谢和生产。正常 GGT 水平在 0-30 IU/L 之间,婴儿的 GGT 水平通常高出 6-8 倍。
5’核苷酸酶存在于多个器官,但主要在肝胆或胆汁淤积疾病中具有重要的临床意义。通常用于评估单纯碱性磷酸酶升高是源自肝-胆还是来自骨系统。主要功能是核苷酸水解反应。5'核苷酸酶的正常范围 0.3-3.2 Bodansky 单位(需要用升高的血清 ALP 进行校正)。
LDH广泛存在于体内,有多种同工酶,其中一种主要被肝脏中的Kupffer细胞排泄或吸收,因此肝脏疾病或者肝损伤可导致LDH升高。LDH呈非特异性,很少用来评估肝脏疾病。正常LDH范围在140-280 U/L之间(不同实验室之间略有不同)。
肝脏合成功能的标志物
白蛋白是血液中一种主要的蛋白质成分,占血清总蛋白的50%-60%,在肝脏合成,因此是肝脏合成功能的标志物。白蛋白水平可能受到其他原因影响,例如全身炎症反应(因为白蛋白是一种负性炎症标志物)、蛋白质营养不良、肾病综合征、体液过负荷或蛋白质缺失性肠病。白蛋白具有多种功能,例如维持血浆渗透压,转运血液中的内源性(如胆红素)和外源性(如药物)物质。正常白蛋白水平在3.5-5 g/dL之间。PT和INR能特异性的反应凝血,特别是外源性凝血。肝脏除参与蛋白C、蛋白S、抗凝血酶的合成外,还参与合成I、II、V、VII、IX、X、XI、XIII等多种凝血因子的合成。主要升高的是INR和PT ,而不是活化部分凝血活酶时间(APTT),是因为体内多个器官能产生VIII因子和血管假性血友病因子,掩盖了APTT的延长。由于同时缺乏促凝因子和抗凝因子,PT/INR 和 APTT 不是衡量肝硬化患者出血风险的可靠指标。此外,PT/INR和APTT是测定促进凝血活性的指标,没有考虑到抗凝途径的缺陷。此外,慢性肝病或肝硬化的患者由于脾脏的破坏和促血小板生成素水平降低而出现血小板减少症,从而进一步增加出血的风险。
胆红素本身并不是肝脏合成功能的标志,但胆红素的排泄和结合与肝脏的结合和排泄功能密切相关。胆红素是血红素分解的最终产物,最初与血清中的白蛋白结合。在肝脏中,它结合为结合胆红素后随胆汁排出。依据胆红素升高的水平,可以进一步分为直接高胆红素血症和间接高胆红素血症。直接高胆红素血症通常是由于肝脏排泄障碍,例如胆汁淤积或 Dubin-Johnson 综合征和 Rotor 综合征。间接高胆红素血症可能是由于肝细胞损伤或溶血。
类型鉴别与解读
不同类型高胆红素血症的识别与解读,在评估异常肝脏生化指标中至关重要。主要分为肝细胞型和胆汁淤积型。这些可以进一步细分为:急性 (< 6 周)、亚急性 (6 周-6 个月) 或慢性 (> 6 个月)。
在肝细胞损伤时,与 ALP 和 GGT 相比,ALT 和 AST 不成比例地升高。肝细胞损伤时,肝细胞释放转氨酶,导致血清中转氨酶的水平升高。R 值是一个评估值,它是为了帮助医生根据某些酶的正常上限(ULN)来明确肝损伤类型。R 值 = (ALT ÷ ULN ALT)/(ALP ÷ ULN ALP)。R 值 > 5 提示肝细胞型,> 2 ~ < 5 提示混合型,< 2 提示胆汁淤积型。(表2)

肝细胞型
转氨酶升高可分为轻度、中度和重度,尽管这种分类的数值不是确定的,在这篇综述中,我们将轻中重度分类如下:轻度(< 5倍 正常上限 (ULN))、中度 (5~15倍ULN)和重度(> 15 倍ULN)。这些数值不能精准的评估肝损伤的程度,但有助于初步判断。
最常见和最常使用的比值之一是 AST:ALT,通常当 AST:ALT > 2 时有助于酒精性肝病的诊断。1979年,对有组织学证据的肝脏疾病患者进行了一项研究,该研究表明,当肝功能提示AST:ALT > 2 时,90%的患者患有酒精性肝病,并且AST:ALT > 3 > 时,有96%的患者患有酒精性肝病。这个比值可以解释为酒精是一种线粒体毒素,并且由于大量饮酒导致磷酸吡哆醛吸收率低。AST存在于线粒体和细胞质中,而ALT存在于细胞质中,而不在线粒体中。与AST相比,谷丙转氨酶的合成更依赖于磷酸吡哆醛。在酒精性肝病中,ALT 通常<300 IU/L,很少>500 IU/L。在 ALT > 500 IU/L 的情况下,即使 AST:ALT > 2,也应寻找其他病因。AST:ALT>1可见于肝硬化的患者。GGT 本身并不是酒精过量的具体指标,当GGT > 2 × ULN 可以提示酒精过量,特别是同时AST:ALT > 2 时,更具有意义。
转氨酶轻度升高在临床实践中很常见,通常是由药物(非毒性的摄入)、饮酒和慢性肝病引起的,如肝硬化、非酒精性脂肪性肝病、慢性肝炎感染(乙肝和丙肝)、血色素沉着症、肝豆状核变性、自身免疫性肝炎、抗α -1胰蛋白酶缺乏症(AATD)与乳糜泻(CD)。对于AST和ALT轻度升高的患者,除查找上述原因外,同时需要注意复查。
中度和重度转氨酶升高通常是由于慢性肝病的急性加重(如乙型肝炎病毒加重、肝豆状核变性加重、急性病毒性肝炎、自身免疫性肝炎)、药物性肝损伤(DILI)和缺血性肝损伤。此外,在急性胆道梗阻的病例中,也可出现重度和重度转氨酶升高,并且往往在解除梗阻后很快下降。
胆汁淤积型
碱性磷酸酶和胆红素水平升高常提示胆汁淤积型。ALP可在肝脏或骨骼疾病时升高,此外,妊娠时(胎盘生成)也可使其升高。GGT常用于阐明ALP升高的来源。由于 ALP 是在胆管上皮细胞中产生的,因此胆汁淤积或胆道病变会使ALP升高。影响胆道系统的解剖因素和自身免疫性疾病都会导致胆汁淤积。当ALP升高的病因是由于胆总管阻塞时,转氨酶也会升高。
GGT 升高也由胆道或肝细胞疾病引起,但骨的疾病不能使其升高。此外,药物(抗惊厥药和口服避孕药)、肺部和肾脏疾病等病因也可使GGT升高。作为标志物,它对肝病的敏感性高,但特异性低。
胆红素水平升高进一步分为直接(结合)高胆红素血症和间接(非结合)高胆红素血症。溶血是间接高胆红素血症的最常见原因,其次是Gilbert综合征(体质性肝功能不良性黄疸)。此外,直接高胆红素血症表明肝脏病变,包括药物引起的胆汁淤积、自身免疫性胆汁淤积症和胆道梗阻。
进一步的实验室和影像学研究对查明胆汁淤积型的病因至关重要。当怀疑自身免疫性胆汁淤积性肝病时,查抗中性粒细胞胞浆抗体(用于原发性硬化性胆管炎)或抗线粒体抗体(用于原发性胆汁性肝硬化)等有助于诊断。
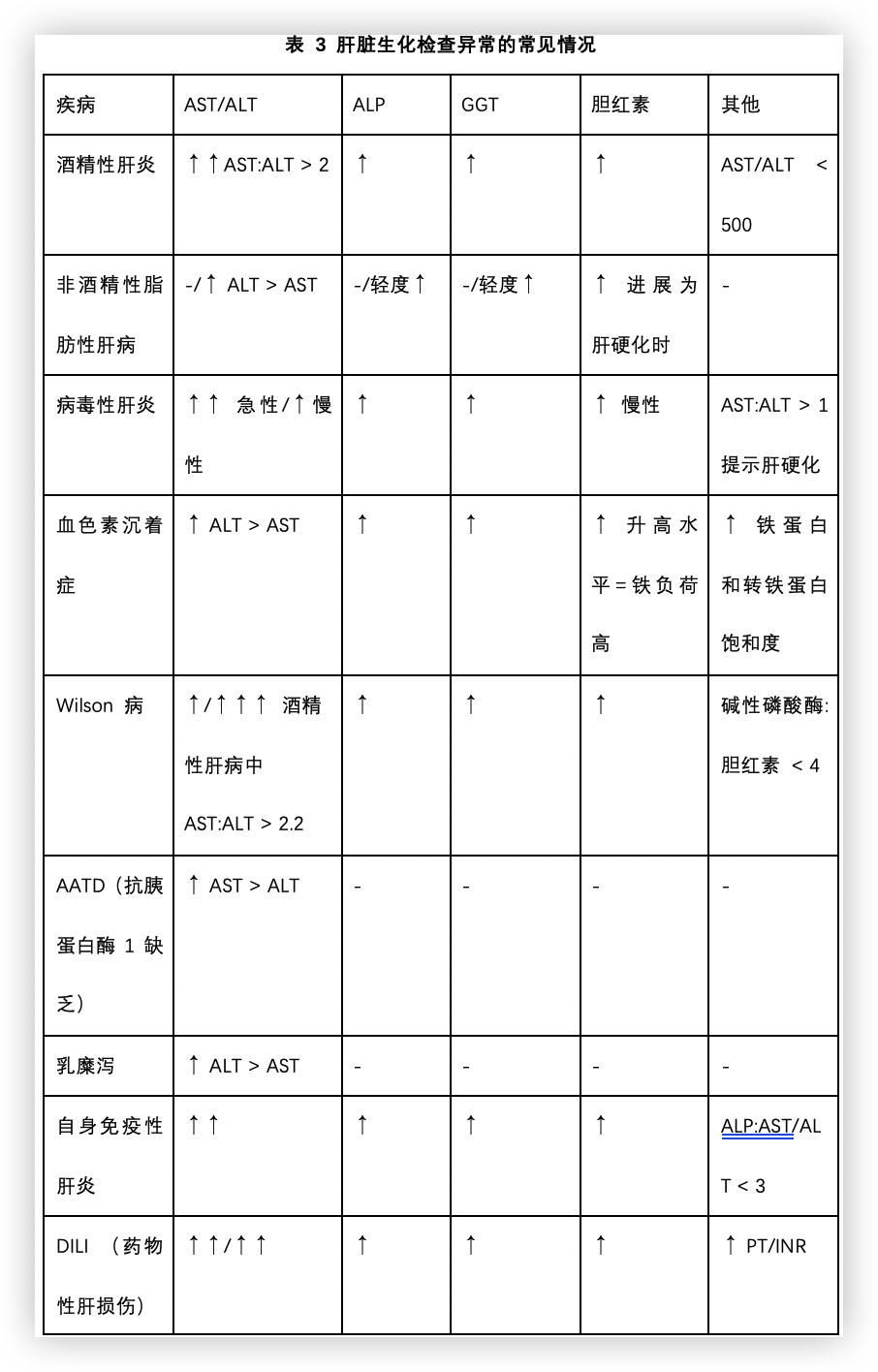
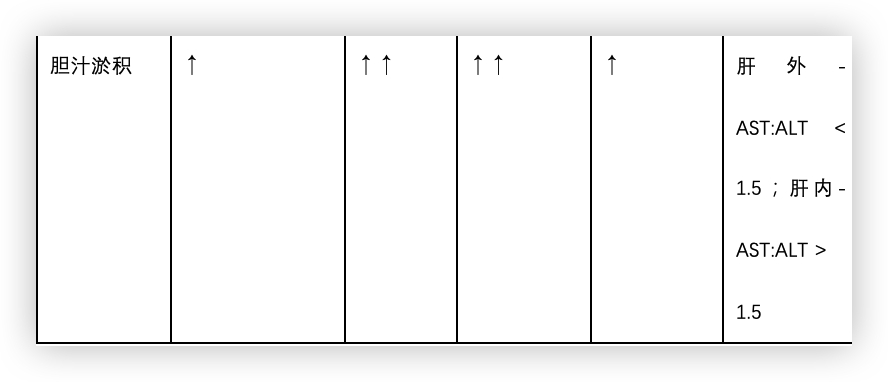
肝酶异常相关的常见疾病
非酒精性脂肪性肝病(NAFLD)是最常见的肝脏疾病之一,2016 年进行的一项meta分析表明,NAFLD 的全球患病率约为 25.24%。与肝酶异常相关的常见情况见表3。
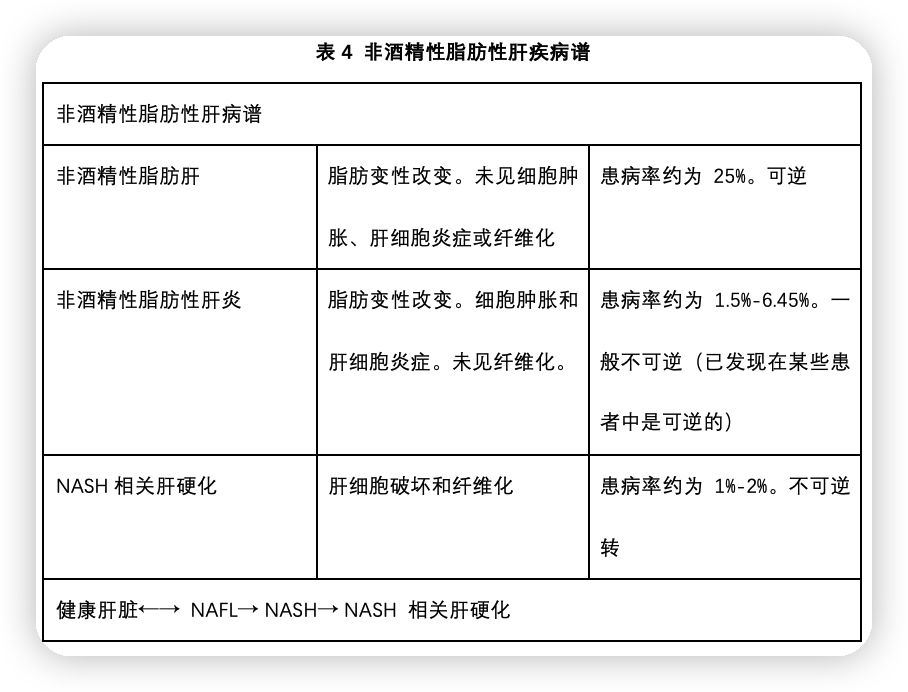
非酒精性脂肪肝(NAFL)和非酒精性脂肪性肝炎(NASH),属于同一类型疾病,如果不进行干预或控制危险因素,NAFL可发展为NASH并随后发展为肝硬化。这些术语通常可以互换使用,但重要的是,要注意它们的管理是不同的,应该进行准确的评估。两者之间的差异主要体现在组织学上,因为 NAFL 只有脂肪浸润而没有炎症,而 NASH 有明显炎症。AST 和 ALT 水平在 NAFL 中可以正常,在 NASH 中通常轻度升高(ALT > AST)。NAFL 和 NASH 是排除性疾病,疾病的一般危险因素是代谢异常,如肥胖、血脂异常和糖尿病。值得注意的是,与 NASH 相比,NAFL 通常可以通过改变生活方式来逆转(表4)。
病毒性肝炎可导致转氨酶轻度升高,特别是慢性病毒性肝炎。乙型肝炎病毒和丙型肝炎病毒感染通常会导致慢性感染,并且还有发展为肝硬化的风险。在 1988 年进行的一项研究中发现,没有肝硬化的慢性病毒性肝炎患者的 AST:ALT < 1(平均 0.59),而患有慢性病毒性肝炎合并肝硬化的患者的 AST:ALT > 1。这对于识别慢性病毒性肝炎病人中可能合并肝硬化的患者很重要。
尽管如此,在分析AST:ALT 时必须谨慎,特别是在不能排除饮酒的情况下。另一方面,急性病毒性肝炎可导致转氨酶中度至重度升高,通常 ALT 升高高于 AST。急性丙型肝炎病毒可导致转氨酶明显升高,但甲型和乙型肝炎转氨酶升高更加明显。成人急性甲型和乙型肝炎患者出现黄疸(更常见于甲型肝炎感染)与胆红素和ALP升高有关。6 岁以上乙肝患者进展为慢性肝炎的风险约为 10%,甲肝为急性感染,无慢性感染。
遗传性血色素沉着症(遗传性血色症)是一种常染色体隐性遗传病,是由于胃肠道铁吸收异常继发铁过度吸收导致铁超负荷。2个已经证实的血色素沉着症(HFE)最常见的突变基因是C282Y和H63D。也存在非HFE血色素沉着症,这篇综述中我们只讨论HFE血色素沉着症。
血色素沉着症会导致转氨酶轻度升高(ALT > AST),也会有 ALP 和胆红素升高,但是肝脏的生化检查在血色素沉着症中是非特异性的。胆红素升高被认为是一种保护机制,有助于减轻肝脏中由于过量铁引起的氧化损伤。此外,2004 年的一项研究表明,胆红素水平升高与血清铁水平呈正相关。在没有明确原因的转氨酶升高的情况下,应该化验铁相关检查,包括铁水平、铁蛋白水平、总铁结合能力和转铁蛋白饱和度。如果结果提示铁超负荷,应考虑进行基因检测和肝活检。
Wilson病(肝豆状核变性)是一种由ATP7B基因突变引起的常染色体隐性遗传病,全球发病率约为1/3万,研究显示,基因突变率较高的该病患病率较高。两种报告患病率的不同可能与该疾病较低的遗传外显率有关。Wilson病的肝脏表现多种多样,可以从无症状的转氨酶升高到急性肝功能衰竭 (ALF)。在大多数情况下,转氨酶升高是轻微的,但在Wilson病出现急性肝功能衰竭的患者中可能是中度至重度的升高。6%-12% 的急诊肝移植病因是由于Wilson病引起的急性肝功能衰竭 (ALF)。非免疫性溶血性贫血、急性肾功能衰竭、AST:ALT > 2.2 和 ALP:胆红素 < 4可协助诊断继发于Wilson病的ALF。几乎所有继发于Wilson病的 ALF 患者都有潜在的肝纤维化或肝硬化。
AATD (抗α-1 胰蛋白酶缺乏症)是一种常染色体显性遗传疾病,预计有严重 AATD的全球患病人数为 340 万。然而,这个数字被认为不足以代表实际患病率。1989年,,,做了一项研究,他检测了 20000 份血库样本,700 份血液样本的 PI*Z 纯合子突变呈阳性,然而,其中只有 28 人被诊断出患有 AATD。AATD 涉及多个等位基因,但认为导致肝病的等位基因是 M(maltron)和 Z 等位基因。在具有纯合子 PI*Z 突变的成年人中,40% 的人在组织学上有损伤和肝硬化的证据。转氨酶通常轻度升高,以 ALT 升高为主。在后期(肝硬化)时胆红素水平升高,同时白蛋白会降低。
CD是一种以食用麸质不耐受为特征的自身免疫性疾病,通常会导致吸收不良。最近的一项研究,对确诊的158名成年患者进行了随访,发现 42% 的患者转氨酶轻度升高,同时使患者开始无麸质饮食,在 95% 的病例中,转氨酶水平在 1 年后恢复正常。另一项研究评估了慢性转氨酶升高的患者,对这些患者的检查显示,有9.3% 的患者有 CD 的血清学证据,同时只有一个患者十二指肠活检未见CD,其余所有患者十二指肠活检均为CD。转氨酶通常是轻微升高,且AST:ALT < 1,胆红素水平一般正常。一部分患者的 ALP 可能略有升高,但大多数患者通常是正常的。在 CD 的病例中,白蛋白和 PT/INR 值并不是评价肝脏合成功能指标的可靠指标,因为 CD 是一种自身免疫性疾病,炎症状态可能导致白蛋白水平下降。此外,由于吸收不良继发的维生素 K 缺乏,PT/INR 值可能会升高。
自身免疫性肝炎是一种炎症性疾病,女性好发,在欧洲的患病率约为 1:5000-1:10000。近 50% 的患者在诊断该病时出现黄疸,约 30% 的患者已经伴有肝硬化。自身免疫性肝炎对转氨酶的影响取决于其急性和慢性表现。急性时,转氨酶升高可能是中度至重度,并且随着疾病发展为成慢性和/或肝硬化而逐渐下降。自身免疫性肝炎时胆红素、碱性磷酸酶和丙种球蛋白也可升高。ALP:AST/ALT 比率 < 3,使用以下公式 (ALP/ALP ULN)/(AST/AST ULN) 计算(此计算可使用 ALT 代替 AST),该比值可提示ALP 不成比例升高,这时可以探索更进一步的病因分类,例如原发性胆汁性胆管炎。此外,与转氨酶轻度升高的患者相比,转氨酶升高的患者预后更好。
DILI 可对转氨酶产生多种影响,转氨酶升高可为轻度、中度或重度。多种药物可导致转氨酶轻度升高,包括抗生素(如阿莫西林-克拉维酸、大环内酯类-胆汁淤积型、头孢曲松)、抗惊厥药(如卡马西平、苯妥英、丙戊酸、加巴喷丁)、他汀类药物、抗结核药物和草药。因此,对于转氨酶升高的患者,完整的药物史至关重要。DILI 以 ALT 升高为主。
药物也可能导致转氨酶中度至重度升高,其中最常见的药物是对乙酰氨基酚。说明书上提示,对乙酰氨基酚每日剂量 < 4000 mg/d是相对安全的。对乙酰氨基酚引起的肝毒性在美国每年约有 30000 例。研究发现,高达 50% 的药物过量是无意的。已经进行的研究表明,6% 的对乙酰氨基酚处方 > 4000 mg/天。一项评估 AST:ALT 比值的研究发现,在严重毒性的情况下,AST:ALT < 0.4 提示肝炎可治愈,并且是一个预后良好的标志物。在对乙酰氨基酚过量的情况下,胆红素、ALP 和 PT/INR 都会升高。需要注意的是,最初的肝脏生化检查正常不能排除对乙酰氨基酚的毒性,因为通常在过量服用后 2-3 天转氨酶升高。
急性胆囊炎(AC)通常表现为胆汁淤积型或混合型。生化检查异常与CBD(胆总管)梗阻、反应性肝炎、脂肪肝、胆囊直接压迫胆道或门脉炎有关。高达15%的结石性AC患者有胆总管结石。胆囊超声和计算机断层扫描(CT)诊断胆总管结石并不完全可靠。因此,LFTs可用于疑似胆总管结石患者的鉴别,而内镜逆行胰胆管造影(ERCP)或磁共振胰胆管造影(MRCP)对该疾病更敏感、更特异。多项研究显示伴有胆总管结石的急性胆囊炎患者的LFTs平均值较高。胆红素、AST、ALP、GGT是预测胆总管结石的主要指标。Ahn等研究发现GGT是预测胆总管结石最可靠的变量,其敏感性为80.6%,特异性为75%。另一项研究发现,ALP升高是胆总管结石最重要的预测指标。无胆总管结石的急性胆囊炎患者的LFT升高可能是暂时的,在术后2-7天内就会消退。
缺血性肝炎(通常也称为缺氧性肝损伤、肝休克和缺氧性肝炎),是一种继发于低灌注的急性肝损伤,进而导致转氨酶严重升高的临床病症,入院率约为 2:1000,入重症监护病房率为 2.5:100。此外,研究发现转氨酶严重升高的 10 名入院患者中约有 4 名诊断为缺血性肝炎。进一步分析后,78.2% 的缺血性肝炎患者之前有过急性心血管事件,23.4% 的缺血性肝炎患者诊断为败血症,52.9% 的患者曾经有过低血压发作(持续时间不详)。
转氨酶升高通常很严重,转氨酶水平 > 75倍ULN 提示缺血性肝炎,AST:ALT > 1 通常是由于 AST(3 区)在肝脏中的位置和 3 区的缺血影响。胆红素升高并不少见,典型的为胆红素轻微的升高,通常 < 3 mg/dL。ALP 通常正常,PT/INR 可轻度升高。另一个有用的比值是 AST:LDH < 1.5,这有助于区分缺血性肝炎和病毒性肝炎。由于低灌注导致的的缺血性肝炎患者的LDH 快速和严重升高,AST:LDH 比值< 1.5。
ALF(急性肝衰竭)是转氨酶严重升高的另一个潜在原因,谨慎识别这种情况至关重要,因为该病死亡风险约为 40%-80% 。ALF 定义为除了肝功能衰竭的临床和实验室特征(例如肝性脑病和 INR 升高)外,还存在严重的肝损伤,特别是在没有肝硬化或肝病史的个体中。ALF 的病因包括但不局限于缺血性肝炎、布-加综合征、肝豆状核变性、自身免疫性肝炎、急性病毒性肝炎和药物性肝病。ALF 中的生化实验指标评估最初可以为肝细胞型的,并且在后期发展为胆汁淤积型。当实验室化验结果提示转氨酶严重升高、胆红素和 ALP 的轻度至中度升高以及 INR≥ 1.5 ,以及在某些情况下 LDH 升高,这些都具有重要意义。转氨酶下降可能提示恢复,但并不是衡量恢复的一个准确的标准,因为它可能表明肝功能衰竭恶化和肝功能严重丧失。对于ALF康复期的患者,我们要监测观察患者的胆红素、INR 和临床特征(如肝性脑病)。
诊断流程
肝脏生化指标的异常可以初步评估肝损伤的类型(肝细胞型、胆汁淤积型或混合型)。第一步,临床医生应仔细询问药物史、草药服用史、饮酒史等情况。如果确定为肝细胞型,应进行初步血清学检查以排除感染和自身免疫性病因。右上腹的超声 (RUQ US) 可用于评估脂肪肝。如果上述检查未见明显异常,则应筛查如肝豆状核变性、抗α -1胰蛋白酶缺乏症等。如果血清学检查和影像学检查不明显,且 ALT/AST 持续升高,则考虑进行肝活检。当 ALP 升高时,GGT 和 5' 核苷酸酶检测对于确定 ALP 升高的来源有重要意义。如果5' 核苷酸酶升高,ALP 的升高可能是肝胆源性的。超声检查有助于识别是否有肝胆管的扩张。进一步的检查包括 MRCP 或 ERCP(当存在导管扩张时)或血清学检查,如果未发现扩张,则包括 AMA。胆汁淤积可进一步分为肝内胆汁淤积和肝外胆汁淤积,两者均常见于 ALP 显着升高。肝外胆汁淤积的检查应旨在排除胆总管结石、恶性梗阻和胆道狭窄。对于肝内胆汁淤积,实验室检查应以排除原发性胆汁性胆管炎、原发性硬化性胆管炎、镰状细胞病等原因位目的。在完善MRCP 或 ERCP或实验室检查后,仍无法得出明确诊断,应考虑其他病因(如全胃肠外营养、与胆汁淤积相关的药物、缺血性、妊娠期胆汁淤积等)。
结论
所有的临床医生都会遇到肝脏生化检查的升高的情况。但是用于识别肝损伤的多种标志物可以是其他来源(如骨骼、胎盘、肾脏、肌肉等),因此,学习生化知识有助于更好地理解这些标记在特定情况下所反映的病情。正确的分辨肝细胞型或胆汁淤积型需完善进一步相关的检查,包括成像(MRCP 或 ERCP)和实验室检查。在评估异常的肝脏生化指标时,需要考虑的非常重要的其他因素包括体征和症状、药物史、肝脏检查升高的程度以及存在的其他实验室异常。但是若完善了成像(MRCP 或 ERCP)和实验室检查后,但诊断仍不明确,建议进行肝活检。


