陈韬教授:《重症发热伴血小板减少综合征诊治专家共识》解读
时间:2024-08-19 06:01:19 热度:37.1℃ 作者:网络
发热伴血小板减少综合征(SFTS)是一种由发热伴血小板减少综合征病毒(SFTSV)引起的急性自然疫源性人畜共患病。临床以发热伴血小板减少为主要特征,少数患者病情危重且迅速发展为重型和危重型(统称为重症),最终可因多脏器功能衰竭而亡。
近日,华中科技大学同济医学院附属同济医院感染科的陈韬教授解读《重症发热伴血小板减少综合征诊治专家共识》,感染前沿特将精彩内容整理成文,以飨读者。
病例导入
病史简介
患者蔡某,女,52岁,退休职员。因“发热5天,腹痛2天,咳嗽1天”于2022年3月18日入院。
患者5天前突发高热,伴畏冷、肌痛,退热药可缓解但反复。2天前出现上腹痛,治疗无效。今现咳嗽伴血性痰。检查示白细胞、血小板减少,肝功能及肌酸激酶显著异常,提示可能存在严重感染或血液系统问题。患者被收入同济医院感染科,拟进一步诊断与治疗,重点考虑重症感染、血液病或两者并存的可能性。
起病以来,患者精神、食欲、睡眠较差,大便、小便正常,体力稍下降,体重无明显改变。
既往史:否认糖尿病、高血压、哮喘、结核病史,曾因外伤导致脾破裂行切脾手术,否认食物及药物过敏史,家属诉一周前有蜱虫咬伤史,否认嗜烟酒史。
体格检查:体温正常,心率稍缓,呼吸稍快,血压偏低,神志欠清。查体见多发淋巴结肿大,无压痛,最大位于腹股沟。心肺检查无异常,腹部柔软无压痛,左侧有手术疤痕。肝脾未触及,腹水阴性。四肢肌肉压痛,肌力减退,生理反射存在,病理反射未引出。整体提示患者可能存在感染、血液疾病或肿瘤,需进一步检查明确诊断。
门诊辅助检查
血常规:WBC 2.41×109/L,N 1.95×109/L,L 0.41×109/L,Hb 137.0 g/L,PLT 84.0×109/L。肝功能:AST 605 U/L,ALT 1882 U/L,TBil 5.3 umol/L,LDH 1849 U/L,胆碱酯酶 6639 U/L,肌酸激酶>20000 U/L,eGFR(基于CKD-EPI方程)77.9 ml/min/1.73m2,碳酸氢根16.7 mmol/L,余正常。感染指标:PCT1.55 ng/mL。抗核抗体阴性。胸部CT平扫:左肺上叶少许感染,右肺中叶及左肺舌叶少许条索灶,双侧胸腔少量积液。腹部CT平扫:腹膜后淋巴结增多增大。
入院辅助检查
显示多项异常:血尿、蛋白尿及酮体阳性,肾功能轻度受损,eGFR下降;胰腺功能指标升高,提示胰腺炎可能;电解质全面紊乱,包括低钾、低钠、低氯、低钙、低镁;凝血功能异常,活化部分凝血活酶时间、凝血酶时间及D-D二聚体均升高;心梗三项显著异常,提示心肌损伤;女性肿瘤标志物中鳞状细胞癌相关抗原及癌胚抗原升高,需警惕肿瘤可能。
病例特点
患者发热伴神志障碍,血象示白细胞及血小板减少,铁蛋白、SIL-2R、IL6显著升高,骨髓噬血,多脏器损伤伴烟曲霉肺部感染,多发淋巴结肿大,浆细胞单克隆增殖,血mNGS确认新型布尼亚病毒感染,病情复杂危重。
*患者诊断为重症发热伴血小板减少综合征。
病原学特征
SFTS是由SFTSV引起的急性传染病,临床表现以发热伴血小板减少为主要特征,少数患者病情较重且发展迅速,可导致多脏器功能衰竭甚至死亡。
大别班达病毒(DBV),原为一种分节段的单股负链RNA病毒,于2010年8月首次被成功分离。2019年,国际病毒分类委员会的正式命名为大别班达病毒。
流行病学特征
SFTSV主要传染源为蜱,家养动物如牛、羊、犬等亦可能携带。人作为偶然宿主,其分泌物及血液具传染性。传播途径多样,以蜱叮咬为主,亦存在气溶胶、体液接触及宠物-人间传播。人群普遍易感,丘陵、山地居民及户外工作者风险更高。加强防控意识,特别是在流行区域,对降低感染风险至关重要。
本病发病机制尚不明朗,但已知SFTSV主要通过蜱叮咬传播至人体,首选攻击距叮咬点最近的淋巴结内淋巴细胞(特别是B细胞),导致淋巴结肿大及坏死性淋巴结炎。病毒随后进入体循环,诱发病毒血症,激活免疫细胞,进而触发细胞因子风暴和剧烈炎症反应综合征,构成SFTS(重症发热伴血小板减少综合征)的典型病理过程。
推荐意见1:SFTSV可诱导机体产生细胞因子风暴、严重炎症反应综合征和凝血异常,导致多器官功能衰竭重症患者病死率高,早期识别尤为重要。
临床特征
临床分期
潜伏期7-14天,随后进入发热期伴乏力、消化道症状及血细胞显著下降;极期或器官衰竭期则出现多脏器受损、神志障碍及DIC;缓解期注意继发感染与IPA;最终恢复期,多数患者预后良好。
临床分型
SFTSV感染分四型:轻型症状轻,血小板轻微或无下降;普通型如流感,血小板轻中度下降,自限性预后好;重型血小板持续下降,全身炎症反应重,多脏器受损;危重型病情急进,血小板显著下降,伴SIRS、MODS、HLH,病情极其危重。
推荐意见2:重症SFTS患者的高危因素包括高龄、有基础疾病及有合并症等,病情进展迅速,预后极差,临床应密切关注重症患者的疾病进展。
并发症
继发性噬血细胞性淋巴组织细胞增生症(SHLH)
与过度免疫激活及细胞因子风暴相关。导致疾病快速进展和预后不良。常见表现包括发热、肝脾大、皮疹、淋巴结肿大、神经系统症状、血细胞减少、血清铁蛋白水平高和肝功能异常。诊断参照HLH04标准。
SFTS相关病毒性心肌炎
与SFTSV直接侵犯心肌细胞和继发免疫性损伤。轻度心肌损伤者仅有胸闷或胸痛、心悸、乏力等症状,心率增快(一般<120次/min),心电图正常或轻度窦性心动过速,可有轻度心肌肌钙蛋白(cTnTI)升高。重度心肌损伤者常发生血压降低,甚至休克,心率增快(常>120次/min)且与体温升高不相称;心电图可见各种类型心律失常ST-T改变;血清cTnTI升高、NT-prOBNP水平常升高。
SFTS相关脑炎
SHLH与细胞因子及病毒载量高度相关,以脑水肿为主要病变,病死率极高(44.7%)。多见于高龄患者,起病后5-7天多发,病情重者症状出现更早,表现为头痛、意识障碍及脑膜刺激征。脑脊液检查示白细胞、中性粒细胞比例升高,蛋白增加,IgG可能上升,且能检测到SFTSV RNA。脑影像学检查多正常,但重症或脑出血者可见异常,MRI示脑白质缺氧改变。脑电图通常无显著异常。
SFTS相关侵袭性肺曲霉病
见于重症患者。多数无使用糖皮质激素或长时间使用广谱抗菌药物治疗等导致真菌感染的高危因素。SFTS合并IPA病情迅速进展至呼吸困难和呼吸衰竭。部分危重症患者发生曲霉假膜气管支气管炎或气管支气管树样广泛炎症,可导致气道压升高。
推荐意见3:重症SFTS患者可发生HLH、SFTS相关病毒性心肌炎、SFTS相关脑炎、IPA等多种并发症致病情加重和复杂化而导致不良预后。
实验室检查
SFTSV感染病原学检查包括核酸检测、病毒分离及特异性抗体检测。血象显示血小板下降,异形淋巴细胞增多及嗜血现象。血生化指标反映多脏器受损,如肝酶、LDH、胰酶等升高。凝血功能异常,APTT、TT延长,FDP、D-二聚体增加,伴随类肝素样物质增多及凝血相关蛋白浓度上升。细胞因子检测中,IFN-y、IL-2R、IL-6等显著升高,提示强烈的免疫反应。
推荐意见4:重症患者需密切监测外周血/骨髓细胞学、血生化、凝血功能、炎症因子以及血清SFTSV载量。
诊断与鉴别诊断
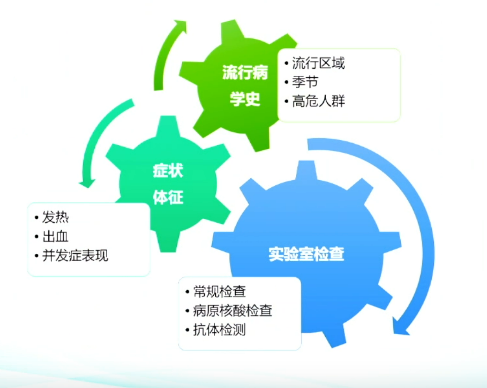
鉴别诊断
SFTSV感染需与多种疾病鉴别,包括登革热、肾综合征出血热、埃博拉出血热、马尔堡出血热、恙虫病、钩端螺旋体病、血小板减少性紫癜、细菌性败血症等。血清学检测对明确病原体、鉴别诊断至关重要。
推荐意见5:通过流行病学史、临床特征及SFTSV核酸检测可确诊SFTS。需要鉴别具有发热伴血小板减少的感染性与非感染性疾病,尤其是蜱活动区域,需要鉴别其他媒传染病。
治疗
支持对症治疗
卧床休息、监测生命体征及尿量,重症患者需入住ICU,提供充分营养支持,并根据需要补充血小板,以稳定病情并促进恢复。
抗病毒治疗
利巴韦林:在体外研究中,早期应用利巴韦林对感染Vero细胞的SFTSV有明显抑制作用;而感染72h后再使用利巴韦林,这种抑制作用明显减弱。
法维拉韦:低病毒载量亚组(RT-PCR循环阈值226)中,法匹拉韦治疗可降低病死率。
糖皮质激素治疗
在高细胞因子期、全身炎症反应综合征或用于治疗SFTSV诱发的HLH可酌情使用。
血液净化治疗
主要采用的血液净化模式是CRRT(CVVHDF模式)、血浆置换及炎症因子吸附。
常见并发症的治疗
1. SHLH的治疗
根据病情及疾病进展速度,采用个体化的治疗手段。
给予糖皮质激素地塞米松10mg/m2,并联合静脉注射免疫球蛋白(IVIG,0.3-0.5mg/kg/d)治疗,依据SOFA评分23分,可考虑给予依托泊苷治疗。
若SFTS患者伴重度HLH并有器官功能障碍或器官衰竭者应立即给予依托泊苷。
依托泊苷剂量可参考HLH-94方案,根据病情可将依托泊苷给药频率从每周2次减少到每周1次并同时降低剂量,从150mg/m2减少到50-100mg/m2。
建议每2-3天进行HLH相关指标评估和调整治疗方案。
2. SFTSV相关心肌炎的治疗
应尽快将患者收入或转至感染科重症监护室(ICU),予以特别监护。
严密监测和控制出入水量;严密监测心电、血氧饱和度和血压;监测血常规、心肌酶、肝肾功能、电解质、凝血功能、血乳酸、血气等各项实验室指标;床旁超声心动图,因病情变化快可一日多次,评估心腔大小、室壁运动状态及左心室射血分数改变;有创血液动力学检测,包括有创动脉血压及中心静脉压、肺毛细血管压或脉搏指示连续心输出量监测(PiCCO)监测等。
3. SFTSV相关脑炎的治疗
出现意识障碍者需要尽快转入感染科ICU。尽早进行气道保护和通气支持、管理颅内压升高和纠正电解质失衡。应尽量减少血压的大幅波动,由于低血压(尤其伴有低氧血症时)可引起反应性血管舒张和颅内压升高,应特别注意避免低血压。根据综合病情使用升压药物,维持平均动脉压>60mmHg(1mmHg=0.133kPa)。对于SFTS患者出现神智障碍,可行头颅CT以排除颅内出血。除非有充分的必要性,不推荐进一步影像学检查及脑脊液检查。
4. IPA的治疗
抗真菌治疗
初始治疗推荐伏立康唑或艾沙康唑单药治疗。对于重度侵袭性曲霉病患者,推荐使用伏立康唑+棘白菌素类联合治疗。所有接受伏立康唑治疗者应监测血清药物谷浓度(推荐在开始治疗5d后检测)伏立康唑的目标血清谷浓度为1-6μg/mL。对于因严重反应不能耐受或出现严重肝毒性患者,或者考虑到唑类与其他药物发生相互作用时,可换用两性霉素B脂类制剂。
对症治疗
出现低氧血症者推荐经鼻高流量吸氧进行氧疗。若达到呼吸衰竭的标准,建议尽早气管插管呼吸机辅助通气治疗。推荐给予小潮气量及个体化适度增加呼气末正压,同时结合俯位通气,以改善患者氧合情况。推荐加强使用雾化治疗,可交替使用两性霉素B和乙酰半胱氨酸局部雾化给药,以缓解患者支气管局部阻塞。推荐行纤维支气管镜肺泡灌洗术,既能满足病原微生物送检,又能在直视下清理气管/支气管内分泌物。
推荐意见6:重症SFTS患者应给予重症监护;目前尚无特效抗病毒药物,以支持对症治疗为主,加强营养;早期发现并积极处理并发症;谨慎使用糖皮质激素,适时使用血液净化治疗。
推荐意见7:继发性HLH可依据HLH诊断标准,做到早发现和早诊断;可根据HLH-94方案采用个体化的治疗手段,密切监测对治疗的反应并及时调整治疗方案。
推荐意见8:重症SFTS患者可并发不同程度的病毒性心肌炎,可按照病毒性心肌炎常规治疗,应密切监测相关指标并给予心肌保护性治疗。
生物安全防护和预防
SFTSV属高致病性病原微生物。目前尚无有效疫苗用于预防。
户外活动时应注意个人防护,防止蜱叮咬。
患者或携带病毒动物的血液或血性分泌物具有传染性。
重点疫情发生地区要做好疫情监测,预防聚集性疫情,尤其是院内感染的发生。
规范出院制度,避免濒临死亡确诊病例提前出院,规范SFTS死亡患者遗体处置措施和完善殡葬制度,做好全过程消杀和危废物处置工作,保证医护人员、环境和社会的安全。


