中国10个地区成年人共病流行特征分析
时间:2021-06-20 22:02:19 热度:37.1℃ 作者:网络
共病(multimorbidity)是指在同一个体中同时存在≥2种慢性病或健康问题[1]。随着慢性病患病率的增加以及老龄化的加剧,共病已经成为目前全球不容忽视的健康问题,可导致患者生活质量降低[2]、致残[3]、增加死亡风险[4]、增加疾病治疗及护理的难度[5]、增加医疗资源的利用[6],给患者、医护人员和医疗卫生服务体系带来极大的负担和挑战。了解共病在人群中的流行情况、聚集模式有助于制定相应的预防、治疗及管理策略与措施。西方国家人群中关于共病流行情况和聚集模式的研究已开展得较多,但以横断面的现患描述为主,少有对不同特征人群共病状况的长期变化分析[7-8]。中国人群中此方面的研究多见于特定地区,研究对象多为 > 60岁老年人[9-13]。本研究旨在利用中国慢性病前瞻性研究(China Kadoorie Biobank,CKB)中同时有基线调查和第二次重复调查数据的2.5万名研究对象,描述共病的流行分布、聚集模式及平均相隔约8年的共病变化情况。
对象与方法1. 研究对象:CKB项目于2004-2008年在全国10个项目地区开展基线募集,完成调查51.2万余人。随后于2008和2013-2014年,分别对通过整群随机抽取的约5%队列成员进行了第一次和第二次重复调查。项目包括5个城市地区和5个农村地区,为简化表述并方便识别,以城市名称表示城市项目点,以省份名称表示农村项目点。有关项目的详细介绍参见文献[14-16]。研究对象为参与第二次重复调查的25 034名队列成员。本研究中需同时使用基线和第二次重复调查的信息,剔除基线调查时BMI缺失者(n=1),最终纳入25 033人进行分析。
2. 研究内容:一般社会人口学信息(年龄、性别、文化程度、婚姻状况、家庭年收入)、生活方式特征(吸烟、饮酒、体力活动)、疾病史和服药情况、家族史等通过调查员面对面询问获得。吸烟量、饮酒量和体力活动代谢当量的计算参见CKB项目既往文献[17-19],本研究根据体力活动代谢当量在不同性别中的三分位数将全人群分为低、中、高组。将父母或兄弟姐妹中具有急性心肌梗死、中风、恶性肿瘤、糖尿病、精神疾病5种主要慢性病的任意1种定义为有慢性病家族史。
调查问卷中关于疾病史的询问,以人群中的常见病为主,根据疾病在人群中的频率,并考虑调查对象自报时可能提供信息的准确程度,询问一种疾病或一类疾病的患病情况。自报疾病史以“乡/区级或以上医院诊断”为准。通过体格检查获得身高、体重、腰围、血压和肺功能指标,并由体重(kg)/身高(m)2计算BMI。现场采集血液样本并测试血糖及HBsAg。所有调查员经过统一的培训,采用统一的工具,遵守统一的操作流程。
本研究中,共病定义为研究对象同时患有≥2种慢性病或健康问题。研究利用自报疾病史、现场体格检查及血液样本检测的结果定义了13种常见慢性病或健康问题,排除了基线调查时患病率≤0.2%或通过自报易被混淆和错报的慢性疾病。冠心病、中风、恶性肿瘤、肺结核、慢性肾病、哮喘、胆部疾病(仅指胆结石或胆囊炎)均通过自报获得。超重肥胖定义为BMI≥24.0 kg/m2,或男性腰围≥85 cm、女性腰围≥80 cm[20]。高血压定义为自报患有高血压、或现场体检测量血压≥140/90 mmHg(1 mmHg=0.133 kPa)、或自报正在服用抗高血压药物。慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)定义为自报患有慢性支气管炎或肺气肿,或者体检测量肺功能满足第一秒用力呼气容积(forced expiratory volume in one second,FEV1)/用力肺活量(forced viral capacity,FVC) < 0.7。糖尿病定义为自报患有糖尿病、或体检测量随机血糖≥11.1 mmol/L或FPG≥7.0 mmol/L。慢性肝病定义为自报患有慢性肝炎、肝硬化,或现场血样测定HBsAg阳性。精神心理疾病定义为自报患有精神心理疾病,或通过简版复合性国际诊断访谈表(Composite International Diagnostic Interview- Short Form,CIDI-SF)的A、B问卷判断在过去12个月曾出现过抑郁发作或广泛性焦虑障碍[21]。关于CIDI-SF问卷内容和评价方法详见项目已发表文献[22-23]。
3. 统计学分析:根据基线及第二次重复调查当时的人口社会学和生活方式特征,分别描述不同特征人群的患病数量、平均患病数、共病率。根据基线时的人口社会学和生活方式特征,描述患病数量每5年变化率,其计算公式:(第二次重复调查时患病数-基线患病数)/随访时长×5年。采用一般线性回归或非条件logistic回归模型计算上述指标调整年龄、性别及项目地区后的均数或构成比。
利用系统聚类分析分别描述基线和第二次重复调查时研究对象的共病模式,采用Yule’s Q法根据相异性进行分类,采用平均距离法进行聚类分析,并对分类结果作树状聚类图[24]。根据树状聚类图结果,进一步报告几种主要共病模式下各疾病组合的观察患病率、期望患病率及其比值;比值> 1表示疾病之间存在关联,比值越大提示关联越强。其中,期望患病率为疾病组合内每个疾病患病率的乘积[25]。数据分析采用Stata 15.0软件进行,双侧检验,以P < 0.05为差异有统计学意义。
结果1. 一般情况:25 033名研究对象中,女性占61.8%,城市人口占43.2%。基线调查时年龄为(51.5±10.1)岁,第二次重复调查时为(59.5±10.2)岁,2次调查间隔时间为(8.0±0.8)年(表 1)。
表 1 25 033名研究对象的基本特征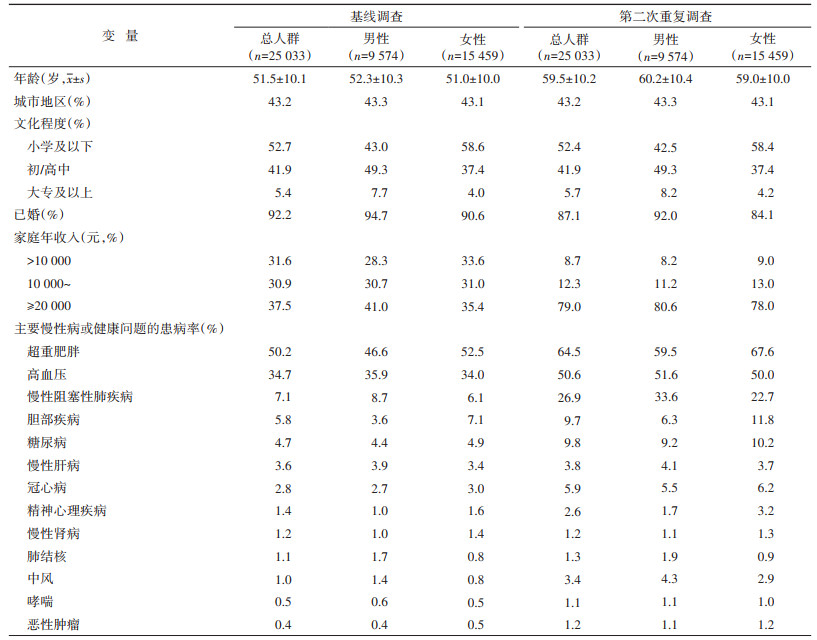 |
纳入分析的13种慢性病或健康问题在基线调查时的患病率在0.4%~50.2%之间,第二次重复调查时多数疾病的患病率有不同程度的增长。患病率排名在前五位的慢性病或健康问题为超重肥胖、高血压、COPD、胆部疾病和糖尿病。在13种疾病中,COPD、高血压和超重肥胖的患病率绝对增长量最大,COPD、中风和恶性肿瘤的患病率相对增长量最大。基线调查时,研究对象的平均患病数为1.15个,共病率为33.5%;到第二次重复调查时,平均患病数增加到1.82个,共病率为58.1%。
2. 不同人口社会学特征人群的共病情况:总的来看,年长者、城市人群、文化程度低的人群,不仅有较高的共病率,患病数量随年龄的增加速率也较快(表 2)。在10个项目地区中,基线调查时共病率最高的地区依次为青岛、哈尔滨和河南;第二次重复调查时的共病率由高到低依次为哈尔滨、青岛和苏州。哈尔滨和湖南人群的患病数量增加速度较快(图 1)。
表 2 25 033名研究对象共病状况的基本特征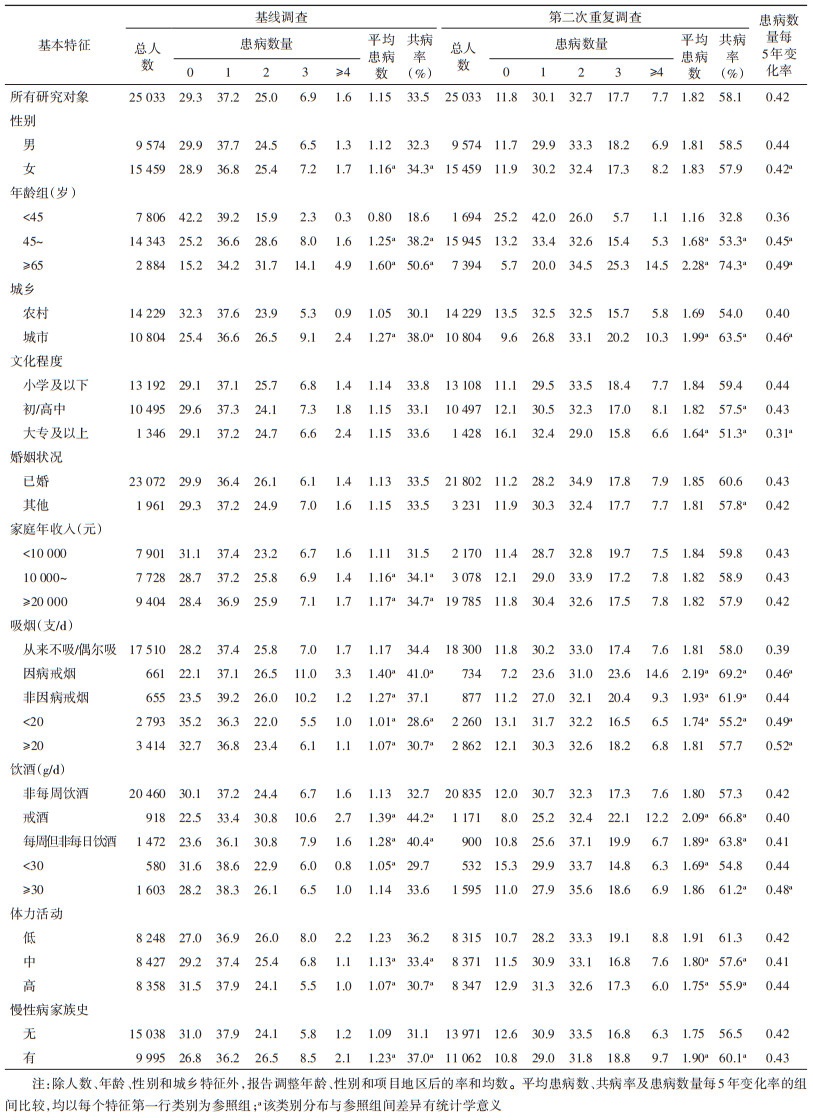 |
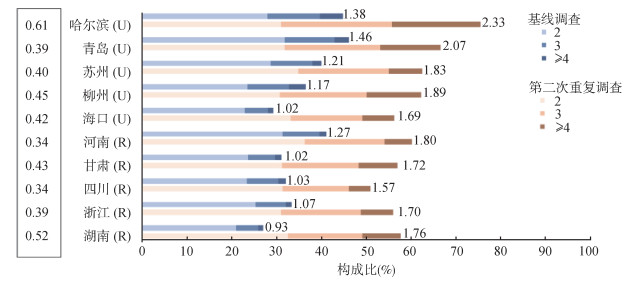 |
| 注:U为城市项目点;R为农村项目点;调整年龄及性别的构成比和均值;图中数值为各地区的平均患病数;地区左侧数字为各地区的患病数量每5年变化率图 1 10个项目地区基线及重复调查时研究对象现患主要慢性病或健康问题的数量构成 |
| 图选项 |
3. 不同生活方式和疾病家族史特征人群的共病情况:戒烟者、戒酒者或每周但非每日饮酒者、低体力活动者以及有慢性病家族史者的共病率较高(表 2)。但是如果看患病数量随年龄的增加情况,基线时仍有吸烟或过量饮酒习惯的人群则增速更快。
4. 共病模式:由共病树状聚类图可见,基线及第二次重复调查中13种慢性病或健康问题的聚集结果虽略有差异,但仍存在相对一致的共病模式(图 2):①超重肥胖、糖尿病、高血压、中风和冠心病;②COPD、哮喘和肺结核。两种共病模式下各疾病组合的观察患病率和期望患病率见表 3。在第一种共病模式中,基线和第二次重复调查时观察患病率均为最高的两种疾病共病组合和三种疾病共病组合分别为:①超重肥胖和高血压;②超重肥胖、高血压和糖尿病。这两种组合的患病率在第二次重复调查时依次达到36.73%、59.72%。
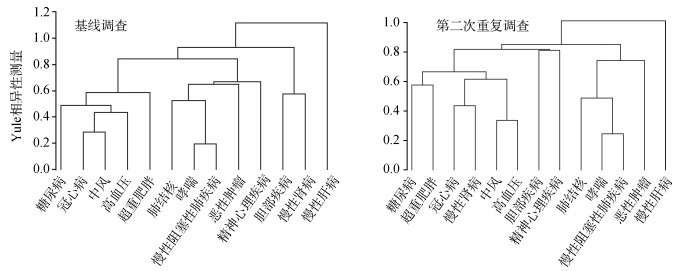 |
| 图 2 25 033名研究对象基线和重复调查的共病树状聚类图 |
| 图选项 |
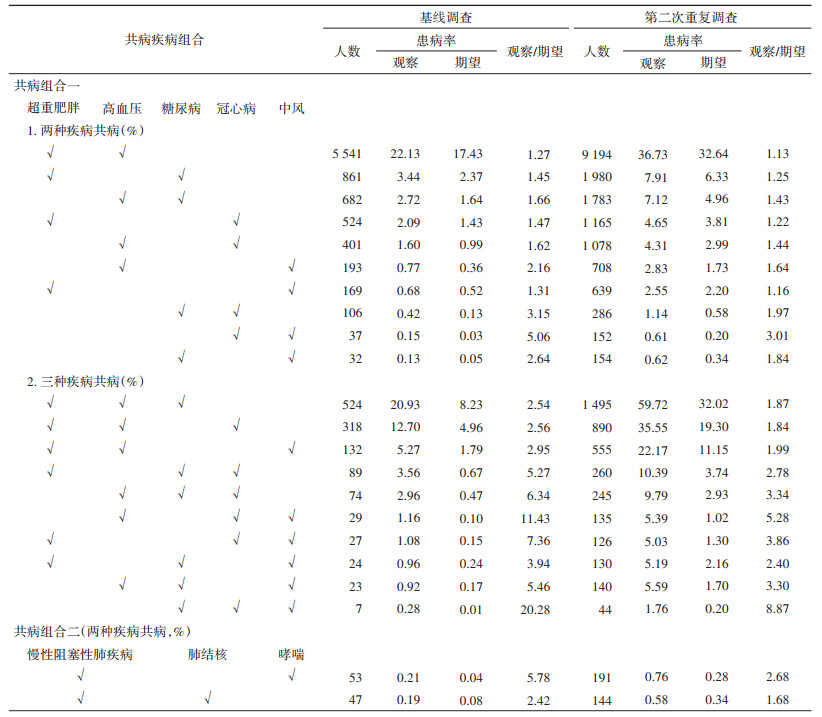 |
本研究通过分析CKB项目10个地区约2.5万名研究对象两次调查的数据发现,慢性病患病数和共病率均随年龄增长而增加;年纪越大,患病数量的增加速率越快。共病率和患病数量的增加速率在不同地区和文化程度人群、以及不同生活方式人群中存在差异。此外,当前人群中的共病存在一定的聚集模式。
已开展的不同国家、地区人群的共病率研究,因共病定义、纳入的慢性病种类和数量、调查对象特征等存在异质性,得到的共病率水平存在较大差异,且可比性差。一项系统综述分析了1961- 2013年在12个西方国家开展的39项共病率研究,共病率从 > 18岁人群的12.9%至 > 65岁人群的95.1%不等;不同研究人群的年龄范围不同,其中 > 60岁人群的共病率基本在 > 40%[26]。另一项针对2013年前发表的9项中国人群共病率研究进行的系统综述显示,这些研究纳入的慢性病数量从7~14种不等,> 60岁人群的共病率范围为6.4%~76.5%[13]。本研究人群前后两次调查时≥65岁人群的共病率分别为50.6%与74.3%,与前述中国人群研究中相似年龄范围、且纳入的慢性病数量较多的研究结果近似。
本研究发现年老者、城市人群和文化程度低者共病率较高,与既往研究结果基本一致。共病率与慢性病患病率表现出类似的城乡差异,除了与城乡居民慢性病相关危险因素水平的差异有关外,城乡医疗可及性的差异也可能导致农村居民对自身疾病的知晓率较低。文化程度与共病率之间存在负向关联,这一结果与2003年开展的28个国家的世界健康调查(World Health Survey)的结果一致[27]。既往研究中同样观察到社会经济地位低者共病率较高的结果[26]。此外,本研究利用同一批人间隔近10年的两次调查数据发现,上述这三类人群的患病数量增长率也更快,提示随年龄增长,共病率的社会学特征差异有可能不断加大。既往研究多为横断面研究,少见对不同特征人群患病数量变化速率的长期随访研究。
吸烟、过量饮酒、低体力活动是慢性病的重要危险因素。在本研究的两次横断面分析中,发现调查当时自报戒烟、戒酒、低体力活动等特征的人,共病率更高。但是,横断面研究可能存在因果倒置的问题,如因病戒烟、戒酒,因病减少体力活动。本研究利用随访分析较好的解决了这一问题,发现基线调查时吸烟、过量饮酒者,在随后近10年时间中患病数量的增速更快。一项芬兰的队列研究结果也表明,吸烟是未来10年间发生共病的重要危险因素之一[28]。
不同疾病可能因为共同的遗传、环境致病因素,或共同的致病机制而聚集在一起,形成一定的共病模式。一篇纳入51项共病模式研究的系统综述结果显示,精神心理疾病的聚集和心血管代谢性疾病的聚集为十分稳定的聚集模式,可通过所有统计学方法重复得到,COPD和哮喘的聚集可通过部分统计学方法复制得到[29]。本研究基于基线及第二次重复调查数据,可观察到两种共病模式。第一种模式包含超重肥胖、糖尿病、高血压、中风和冠心病,对应着上述的心血管代谢疾病模式。第二种共病模式中包括了3种肺部疾病,即COPD、哮喘和肺结核。除在上述综述中观察到COPD和哮喘的聚集,另有系统综述显示,在 > 40岁的成年人中,肺结核病史与COPD之间存在关联,肺结核带来的后遗症可能是COPD的重要危险因素[30]。本研究在基线和重复调查时仅用一道问题询问调查对象既往是否被诊断过“精神心理疾病”,且自报患病率不足3%,所以无法观察是否存在精神心理疾病这种共病模式。
与既往共病研究相比,本研究的样本量大,人群覆盖地区广,包括城乡以及中、老年人群。研究利用同一批研究对象两个时点的重复调查数据,比较分析了平均间隔近10年间的共病变化情况。本研究也存在一定的局限性。患病情况主要通过自报获得,可能存在信息偏倚。问卷调查中已纳入很多常见慢性病,但仍难免遗漏,如血脂异常、眼部和听力疾病、神经退行性疾病等,可能会低估共病率,影响共病模式的分析结果。但一项系统综述的结果显示,纳入慢性病的数量和共病率之间尽管存在较弱的正相关,但这种相关无统计学意义(P=0.11)[26]。另外,考虑到疾病在人群中的频率及研究对象自报疾病的准确程度,在疾病史询问中有些询问了具体疾病,如哮喘;有些询问了一类疾病,如精神心理疾病,可能会对共病模式结果产生一定影响。
本研究通过分析CKB项目约2.5万人的两次重复调查数据发现,基线调查平均年龄为52岁的人群在随访近10年后,共病率由33.5%增加至58.1%。年长者、城市人群、文化程度低、以及有吸烟和过量饮酒习惯的人群患病数量增长速率快。研究结果提示,共病已成为影响我国人群的重要健康问题之一,应增加共病影响因素研究,特别是发现常见共病模式的共同危险因素,以便实施有针对性的危险因素管理;另外,加强研究不同共病模式对患者身体功能、生活质量等的影响,在治疗、管理上面临的挑战,为制订合理的共病管理策略提供依据。
利益冲突 所有作者均声明不存在利益冲突
志谢 感谢所有参加CKB项目的队列成员和各项目地区的现场调查队调查员;感谢CKB项目管理委员会、国家项目办公室、牛津协作中心和10个项目地区办公室的工作人员
参考文献| [1] | WHO (2008). Primary health cared-now more than ever[M]. Geneva: World Health Organization. |
| [2] | Kanesarajah J, Waller M, Whitty JA, et al. Multimorbidity and quality of life at mid-life: A systematic review of general population studies[J]. Maturitas, 2018, 109: 53-62. DOI:10.1016/j.maturitas.2017.12.004 |
| [3] | Marengoni A, von Strauss E, Rizzuto D, et al. The impact of chronic multimorbidity and disability on functional decline and survival in elderly persons. A community-based, longitudinal study[J]. J Intern Med, 2009, 265(2): 288-295. DOI:10.1111/j.1365-2796.2008.02017.x |
| [4] | Nunes BP, Flores TR, Mielke GI, et al. Multimorbidity and mortality in older adults: A systematic review and Meta-analysis[J]. Arch Gerontol Geriatr, 2016, 67: 130-138. DOI:10.1016/j.archger.2016.07.008 |
| [5] | Weimann A, Dai D, Oni T. A cross-sectional and spatial analysis of the prevalence of multimorbidity and its association with socioeconomic disadvantage in South Africa: A comparison between 2008 and 2012[J]. Soc Sci Med, 2016, 163: 144-156. DOI:10.1016/j.socscimed.2016.06.055 |
| [6] | Sinnott C, McHugh S, Browne J, et al. GPs' perspectives on the management of patients with multimorbidity: systematic review and synthesis of qualitative research[J]. BMJ Open, 2013, 3(9): e003610. DOI:10.1136/bmjopen-2013-003610 |
| [7] | Uijen AA, van de Lisdonk EH. Multimorbidity in primary care: prevalence and trend over the last 20 years[J]. Eur J Gen Pract, 2008, 14(Suppl 1): 28-32. DOI:10.1080/13814780802436093 |
| [8] | Dhalwani NN, O'Donovan G, Zaccardi F, et al. Long terms trends of multimorbidity and association with physical activity in older English population[J]. Int J Behav Nutr Phys Act, 2016, 13: 8. DOI:10.1186/s12966-016-0330-9 |
| [9] | Wang R, Yan ZR, Liang YJ, et al. Prevalence and Patterns of Chronic Disease Pairs and Multimorbidity among Older Chinese Adults Living in a Rural Area[J]. PLoS One, 2015, 10(9): e0138521. DOI:10.1371/journal.pone.0138521 |
| [10] | Gu JY, Chao JQ, Chen WJ, et al. Multimorbidity in the community-dwelling elderly in urban China[J]. Arch Gerontol Geriatr, 2017, 68: 62-67. DOI:10.1016/j.archger.2016.09.001 |
| [11] | Yao SS, Cao GY, Han L, et al. Prevalence and patterns of multimorbidity in a nationally representative sample of older Chinese: results from CHARLS[J]. J Gerontol A Biol Sci Med Sci, 2019. DOI:10.1093/gerona/glz185 |
| [12] | Chen H, Cheng ML, Zhuang Y, et al. Multimorbidity among middle-aged and older persons in urban China: Prevalence, characteristics and health service utilization[J]. Geriatr Gerontol Int, 2018, 18(10): 1447-1452. DOI:10.1111/ggi.13510 |
| [13] | Hu X, Huang J, Lv Y, et al. Status of prevalence study on multimorbidity of chronic disease in China: systematic review[J]. Geriatr Gerontol Int, 2015, 15(1): 1-10. DOI:10.1111/ggi.12340 |
| [14] | Chen Z, Lee L, Chen J, et al. Cohort profile: the Kadoorie Study of Chronic Disease in China (KSCDC)[J]. Int J Epidemiol, 2005, 34(6): 1243-1249. DOI:10.1093/ije/dyi174 |
| [15] | Chen Z, Chen J, Collins R, et al. China Kadoorie Biobank of 0.5 million people: survey methods, baseline characteristics and long-term follow-up[J]. Int J Epidemiol, 2011, 40(6): 1652-1666. DOI:10.1093/ije/dyr120 |
| [16] |
李立明, 吕筠, 郭彧, 等. 中国慢性病前瞻性研究: 研究方法和调查对象的基线特征[J]. 中华流行病学杂志, 2012, 33(3): 249-255. Li LM, Lv J, Guo Y, et al. The China Kadoorie Biobank: related methodology and baseline characteristics of the participants[J]. Chin J Epidemiol, 2012, 33(3): 249-255. DOI:10.3760/cma.j.issn.0254-6450.2012.03.001 |
| [17] |
王昕, 吕筠, 郭彧, 等. 中国慢性病前瞻性研究: 10个项目地区成年人群吸烟行为特征差异分析[J]. 中华流行病学杂志, 2015, 36(11): 1200-1204. Wang X, Lyu J, Guo Y, et al. Regional differences in adults' smoking pattern: findings from China Kadoorie Biobank study in 10 areas in China[J]. Chin J Epidemiol, 2015, 36(11): 1200-1204. DOI:10.3760/cma.j.issn.0254-6450.2015.11.004 |
| [18] |
吕筠, 郭彧, 卞铮, 等. 中国慢性病前瞻性研究: 10个项目地区人群饮酒行为特征差异的分析[J]. 中华流行病学杂志, 2014, 35(8): 875-881. Lyu J, Guo Y, Bian Z, et al. Regional differences in patterns of alcohol consumption: findings from the China Kadoorie Biobank study on half a million people from 10 regions[J]. Chin J Epidemiol, 2014, 35(8): 875-881. DOI:10.3760/cma.j.issn.0254-6450.2014.08.001 |
| [19] |
樊萌语, 吕筠, 郭彧, 等. 中国慢性病前瞻性研究: 10个项目地区成人体力活动和休闲静坐时间特征差异的分析[J]. 中华流行病学杂志, 2015, 36(8): 779-785. Fan MY, Lyu J, Guo Y, et al. Regional differences on patterns of physical activity and leisure sedentary time: findings from the China Kadoorie Biobank study, including a million people from 10 regions[J]. Chin J Epidemiol, 2015, 36(8): 779-785. DOI:10.3760/cma.j.issn.0254-6450.2015.08.002 |
| [20] |
国家卫生和计划生育委员会. WS/T 428-2013成人体重判定[S]. 北京: 中国标准出版社, 2013. National Health and Family Planning Commission. WS/T 428-2013 Criteria of weight for adults[S]. Beijing: Standards Press of China, 2013. |
| [21] | Kessler RC, Andrews G, Mroczek D, et al. The World Health Organization Composite International Diagnostic Interview short-form (CIDI-SF)[J]. Int J Methods Psychiatr Res, 1998, 7(4): 171-185. DOI:10.1002/mpr.47 |
| [22] |
余灿清, 吕筠, 陈怡平, 等. 中国慢性病前瞻性研究: 中国30~79岁成年人抑郁发作的地区及人群分布特征[J]. 中华流行病学杂志, 2015, 36(1): 52-56. Yu CQ, Lyu J, Chen YP, et al. Epidemiology of major depressive episodes among Chinese adults aged 30-79 years: data from the China Kadoorie Biobank[J]. Chin J Epidemiol, 2015, 36(1): 52-56. DOI:10.3760/cma.j.issn.0254-6450.2015.01.013 |
| [23] |
余灿清, 吕筠, 陈怡平, 等. 中国10地区30~79岁成人广泛性焦虑障碍的相关因素[J]. 中国心理卫生杂志, 2015, 29(8): 581-586. Yu CQ, Lyu J, Chen YP, et al. Related factors to generalized anxiety disorder among adults aged 30-79 years from 10 China regions[J]. Chin J Mental Health, 2015, 29(8): 581-586. |
| [24] | Islam MM, Valderas JM, Yen L, et al. Multimorbidity and Comorbidity of Chronic Diseases among the Senior Australians: Prevalence and Patterns[J]. PLos One, 2014, 9(1): e0083783. DOI:10.1371/journal.pone.0083783 |
| [25] | van den Akker M, Buntinx F, Knottnerus J. Comorbidity or multimorbidity what's in a name? A review of literature[J]. Eur J General Practice, 2009, 2: 65-70. DOI:10.3109/13814789609162146 |
| [26] | Violan C, Foguet-Boreu Q, Flores-Mateo G, et al. Prevalence, determinants and patterns of multimorbidity in primary care: a systematic review of observational studies[J]. PLoS One, 2014, 9(7): e102149. DOI:10.1371/journal.pone.0102149 |
| [27] | Afshar S, Roderick PJ, Kowal P, et al. Multimorbidity and the inequalities of global ageing: a cross-sectional study of 28 countries using the World Health Surveys[J]. Bmc Public Health, 2015, 15. DOI:10.1186/s12889-015-2008-7 |
| [28] | Wikstrom K, Lindstrom J, Harald K, et al. Clinical and lifestyle-related risk factors for incident multimorbidity: 10-year follow-up of Finnish population-based cohorts 1982-2012[J]. Eur J Intern Med, 2015, 26(3): 211-216. DOI:10.1016/j.ejim.2015.02.012 |
| [29] | Busija L, Lim K, Szoeke C, et al. Do replicable profiles of multimorbidity exist? Systematic review and synthesis[J]. European J Epidemiol, 2019. DOI:10.1007/s10654-019-00568-5 |
| [30] | Byrne AL, Marais BJ, Mitnick CD, et al. Tuberculosis and chronic respiratory disease: a systematic review[J]. Int J Infect Dis, 2015, 32: 138-146. DOI:10.1016/j.ijid.2014.12.016 |


