原发性中枢神经系统淋巴瘤的最新进展
时间:2024-12-05 13:26:26 热度:37.1℃ 作者:网络
PCNSL
原发性中枢神经系统淋巴瘤(PCNSL)是一种罕见的非霍奇金淋巴瘤,仅发生于脑、脊髓、颅神经、软脑膜和/或眼睛,脑实质是最常见的部位。PCNSL 发生在于具有结构、生物学和免疫学特征的不同器官中,可强烈影响肿瘤行为以及治疗选择和疗效。PCNSL可导致神经功能和体能状态(PS)的快速损害,对及时诊断造成阻碍。即使诊疗取得了显著进展,PCNSL仍是所有非霍奇金淋巴瘤中预后最差的一种。鉴于PCNSL的罕见性,随机对照临床试验有限,也没有既定的标准治疗方案。然而通过优化治疗,尤其是一线治疗,会对生存和长期神经认知结果产生深远影响。
斯坦福大学医学院神经病学和神经科学系Kate E. Therkelsen和 Antonio Omuro教授近日于神经学期刊《Current Neurology and Neuroscience Reports》发表综述,回顾了 PCNSL 的流行病学、诊断和治疗选择,重点关注近期研究和最新进展。

流行病学
CNS中最常见的淋巴瘤类型为弥漫性大 B 细胞淋巴瘤(DLBCL),占患者总数的 95%以上;其他不太常见的组织学类型也可能出现,包括边缘区淋巴瘤、套细胞淋巴瘤、滤泡性淋巴瘤和 T 细胞淋巴瘤。这些罕见组织学类型的预后和治疗选择各不相同,但现有的文献仅限于小型的回顾性系列研究或个案报告。
该综述重点关注免疫功能正常患者中PCNSL的诊断和治疗,因为与免疫缺陷相关的CNS淋巴瘤相比,其治疗方式有所不同;根据WHO 2021 年的指南,目前免疫缺陷相关CNS淋巴瘤与原发性CNS弥漫性大 B 细胞淋巴瘤是分开分类的。PCNSL风险增加的免疫功能低下患者包括HIV患者、接受免疫抑制的移植后患者和因炎症或自身免疫性疾病(包括狼疮和多发性硬化症)接受免疫抑制方案的患者。对于HIV伴PCNSL患者,治疗通常包括抗逆转录病毒疗法和大剂量甲氨蝶呤为中心的化疗。
在免疫功能正常的患者中,诊断的中位年龄超过 60 岁,发病率在男性和女性中大致相等。PCNSL在老年患者中的发病率近些年不断上升,鉴于合并症和更高的复发率,带来了额外的治疗挑战。根据 SEER 数据,在美国,免疫功能正常的 PCNSL 病例中约 70%为非西班牙裔白人患者,但所有种族和民族的患者都可发病。
临床表现与诊断
患者常会出现意识模糊、头痛或局灶性神经功能缺损,而癫痫发作则较少见,可能是由于该病更倾向于亚皮质(subcortical)病变而非皮质(cortical)病变。症状可能在数周至数月内逐渐发展,且可能不会立即认定为神经系统疾病,尤其是对于非特异性的认知症状或与颅内压或额叶部位相关的行为变化。少数患者(约 4%)以眼内淋巴瘤作为主要症状,可能表现为飞蚊症或视力模糊。
MRI脑部检查(包括增强和不增强)仍是诊断PCNSL的首选影像学检查,但如果患者就诊急诊,通常会先进行头颅 CT 检查。在 CT 检查中,PCNSL 病变通常为高密度。在 MRI 脑部检查中,PCNSL 病变通常为均匀强化、弥散受限以及 T2 等信号或高信号。对于MRI可见颅内病变的患者,单发病变(66%)略多于多灶性疾病。PCNSL 在 MRI 影像学上常误诊,难以与原发性脑瘤(如胶质瘤)以及转移性疾病和炎症性疾病区分。随着近期人工智能(AI)研究的激增,已有若干研究显示深度学习模型在帮助分析和区分 MRI 影像中的 PCNSL 方面取得较好结果。虽然目前对研究结果的验证仍有限,但新的算法可能会提供高度准确的非侵入性诊断。在FDG-PET扫描中,病变通常对 FDG 高度摄取,但也有例外。无实质受累的患者可能表现为软脑膜强化、脊髓病变增强,或者对于眼部受累的患者,在裂隙灯检查或玻璃体活检中有玻璃体受累的证据。
根据国际PCNSL协作小组 2005 年的建议,PCNSL的诊断流程需要包括对CNS轴的基线评估,包括脑部增强MRI、完整脊柱增强MRI(如果有脊柱症状)、脑脊液细胞学和流式细胞学检测,以及眼部受累的裂隙灯检查。为评估可能同时存在的全身性受累情况,此前建议全身PET/CT或胸部/腹部/骨盆 CT 扫描;国际PCNSL协作组在 2021 年提供最新建议,推荐使用PET/CT进行全身成像,替代胸部/腹部/骨盆CT 扫描。基于临床表现或影像学检查,如果高度怀疑同时存在全身性疾病,可以考虑骨髓活检。对于脑脊液检测无法确诊PCNSL的患者,重复检测可能会有益,但如果仍无法确诊,可能需要考虑活检。重要的是,使用类固醇可能会降低脑脊液检测和活检的诊断率,因此在计划进行这些检测时,如果考虑可能PCNSL,应避免使用类固醇。
与DLBCL的其他分类(如生发中心 B 细胞样或 3 型亚组)相比,大多数PCNSL DLBCL为活化B 细胞样/非生发中心亚型。除了 B 细胞表面标志物 CD20 的高表达(有助于细胞学检查)外,活化B 细胞样 DLBCL 中 B 细胞受体(BCR)通路的突变比例很高,与MYD88和 CD79B 相关。特别是 MYD88 突变,其在 PCNSL 中的发生频率>75%,可为脑脊液的 PCNSL 检测提供更多选择。通过 PCR 检测 MYD88 L265P 突变进行游离DNA检测,可能在不久的将来为脑脊液检测提供更高的敏感性和特异性,下文将进一步讨论。
通过细胞学和流式细胞术的标准检测进行CSF检测总体灵敏度较低,而额外的生物标志物可提高脑脊液分析的灵敏度。细胞因子IL-10、IL-6以及 CXCL13 均为炎症蛋白,在PCNSL患者的脑脊液中过度表达,即使与其他脑瘤和炎症性中枢神经系统疾病相比也是如此。在CSF检测中使用这些蛋白质和比例的研究各不相同,但当使用这些蛋白质生物标志物时,总体灵敏度为50%至95%,比单独使用细胞学有显著改善。在一项小规模研究中还发现,诱导治疗后放射学客观缓解后脑脊液中IL-10持续升高与早期疾病复发的风险更相关,提示可能在疾病监测中也有潜在作用。MYD88 L265P 突变是PCNSL中常见的突变,与其他原发性脑瘤无关,可以通过PCR 检测脑脊液游离DNA(cfDNA)等方式进行检测。在不同的小型研究中,其灵敏度为 63.5%至 92%,灵敏度为 100%。IL-10 和 MYD88 检测在脑脊液和玻璃体液活检中的作用尚未完全确定,但鉴于在诊断和预后方面的益处,其应用可能会继续扩大。
预后
PCNSL的预后通常通过两种常用的评分系统来评估。国际外周淋巴瘤研究组(IESLG)有一种评分系统,结合 ECOG 体能状态、年龄、脑脊液蛋白、血清乳酸脱氢酶(LDH)以及是否存在深部脑部受累情况,得分为 0-5 分,0-1 个风险因素与 2 年生存率80%相关,4-5 个风险因素与 2 年生存率15%相关。纪念斯隆·凯特琳癌症中心的评分系统将患者分为年龄≤50 岁(中位总生存期 5.2 年)、年龄>50 岁且 KPS≥70(中位总生存期 3.2 年)以及年龄>50 岁且 KPS<70(中位总生存期 0.9 年)。
治疗
如上所述,PCNSL在无法进行腰椎穿刺或结果不明确时,通常需要进行组织诊断。如果有眼部受累的证据,可以考虑进行玻璃体切除术以进行组织确认。对于脑实质病变,由于 PCNSL 的浸润性以及其通常对化疗高度敏感,手术通常限于活检而非手术切除。尽管一些回顾性研究认为手术切除有一定作用,但活检仍是首选方案,因为肿瘤治疗成功后,肿瘤下方的脑实质组织可能存活,相应的功能改善可能会被激进的手术管理所阻碍。此外,尸检研究表明,这是一种几乎累及整个大脑的疾病,在远离影像学异常部位也能发现肿瘤细胞。最后,治疗后的复发模式往往远离原发部位,表明不需要局灶性减瘤治疗。
建议及时进行手术干预,因为PCNSL患者可能会迅速出现失代偿。理想情况下,即使进行活检,也应将脑脊液采集作为 PCNSL 分期的一部分,但存在因疝气风险的病例除外。CSF应进行细胞学和流式细胞术检测,但通常只有不到 25%的 PCNSL 患者呈阳性。如前所述,CNS MYD88 和 IL-10 等额外检测可显著提高检测灵敏度,但目前尚未广泛可用,且检测时间可能导致治疗延误。同样,理想情况下,鉴于轻度至中度降低诊断确定性,在腰椎穿刺或组织确认之前不应使用类固醇,但确实有临床病例需要管理症状而开始使用类固醇。在这些情况下,不建议在组织确认前要求有一段时间的类固醇撤药期,因为尚未证明可提高活检阳性率,反而会延迟诊断和治疗。
与许多其他CNS肿瘤的治疗方法不同,如今放疗一线治疗PCNSL的作用较低。全脑放疗(WBRT)过去曾用于新诊断PCNSL患者,但患者频繁复发,总生存期非常仅有12-18 个月。
因此,在大剂量大容量 RT 或 WBRT 的基础上加用化疗,始于DLBCL的环磷酰胺、多柔比星、长春新碱和类固醇治疗。结果发现这些方案并未改善生存率,可能是由于血脑屏障的渗透性差。随后,化疗方案转向大剂量甲氨蝶呤(HD-MTX)联合全脑放疗,结果显示中位总生存期显著延长,超过 24 个月。然而,WBRT和大剂量甲氨蝶呤联合治疗的神经毒性负担很大,尤其是在老年患者中,导致MRI显示脑白质病变,以及出现认知能力下降、日常生活活动能力受损、尿失禁、行为变化和步态不稳等症状。即使在多因素模型中,放疗也是PCNSL患者延迟性神经毒性的独立预测因素。
一项随机试验评估单独使用基于HD-MTX的化疗是否能实现类似的治疗反应,同时降低神经毒性。对 551 例随机患者的研究表明,与单独使用基于 HD-MTX 的化疗相比,接受WBRT联合基于 HD-MTX 的化疗的患者无进展生存期(PFS)有所改善,但总生存期(OS)并未改善。尽管该研究存在明显局限性,包括未达到其非劣效性终点,但临床医生通常将其与联合治疗的高神经毒性一起解释为表明一线WBRT联合化疗没有常规获益。
已经有研究专注于在维持PFS获益的同时减轻辐射的副作用,例如 RTOG 1114 研究。在该研究中,患者随机分配接受 R-MVP 联合阿糖胞苷或 R-MVP 联合阿糖胞苷+低剂量WBRT(23.4 Gy)作为诱导治疗。该研究纳入了87例患者,其中化疗组的中位年龄为 59 岁,化疗+放疗组为 66 岁,中位KPS均为 80 分。化疗组的 2 年无进展生存率为 54%,化疗+放疗组为 78%,在中位随访 55 个月时,两组的中位总生存期尚未达到。在研究者评估中,化疗+放疗组的神经毒性发生率无统计学显著增加,但这些数据仍在不断完善,可能会为一线低剂量放疗是否对某些患者有益提供更清晰的答案。
总之,目前的标准剂量WBRT已被摒弃,不过它可能在挽救性治疗或复发或无反应的情况下用于姑息治疗方面发挥作用。低剂量WBRT可能是一线治疗方案的备选选择,不过其结果仍在完善中。
HD-MTX仍是PCNSL一线化疗的支柱,通常在治疗的诱导期使用,目的是在几个治疗周期后获得最大程度的影像学缓解,然后进入巩固治疗,后者旨在消除残留的不可见肿瘤细胞。
诱导治疗
PCNSL一经病理诊断,通常会尽快开始诱导治疗,因为如果不进行治疗,PCNSL 会迅速生长和扩散,并且往往对化疗反应迅速。
HD-MTX需要住院监测和积极的静脉补液,以确保甲氨蝶呤的充分清除,从而尽量减少潜在的严重甲氨蝶呤诱导的毒性,如肾衰竭的风险。亚叶酸钙可用于协助全身清除,但在甲氨蝶呤输注后 24 小时才开始使用,以允许甲氨蝶呤充分渗透到CNS,并且甲氨蝶呤的清除仍可能需要数日时间。葡萄糖苷酶是目前研究的一种用于更快速清除系统甲氨蝶呤的选择。在一项 1 期研究中,发现葡萄糖苷酶(Glucarpidase)在 2000 单位剂量下能有效清除甲氨蝶呤,耐受性良好,影像学反应符合预期,表明不会对 HD-MTX 的疗效产生负面影响;其可能是减少潜在治疗毒性和减少患者住院时间的选择,但还需要进一步的试验。
已有多种化疗方案提出并研究,它们都以HD-MTX为基础,并结合不同的辅助化疗,尽管并非所有方案的效果都相同。HD-MTX 通常能解决脑膜侵犯问题,因此针对脑膜疾病进行鞘内治疗的作用仍有待确立。鞘内治疗与对大脑和脊髓神经毒性的增加相关,尤其是白质脑病。在某些情况下,鞘内治疗用于复发性或难治性疾病,或用于无法耐受大剂量甲氨蝶呤的患者,例如肌酐清除率低的老年患者。值得注意的是,鞘内注射甲氨蝶呤在脑脊液中的清除速度非常快,因此合理安排鞘内注射与静脉输注的时间可最大限度地增加脑脊液中甲氨蝶呤的暴露。鞘内注射利妥昔单抗可能是鞘内注射甲氨蝶呤的辅助手段,它在脑脊液中的半衰期更长,可能会提高疗效,但缺乏前瞻性研究。
联合HD-MTX的诱导化疗方案中最常见的是R-MPV、MT-R、R-MVBP和MATRix。近期研究中诱导方案的患者和客观缓解率(ORR)比较见表1。
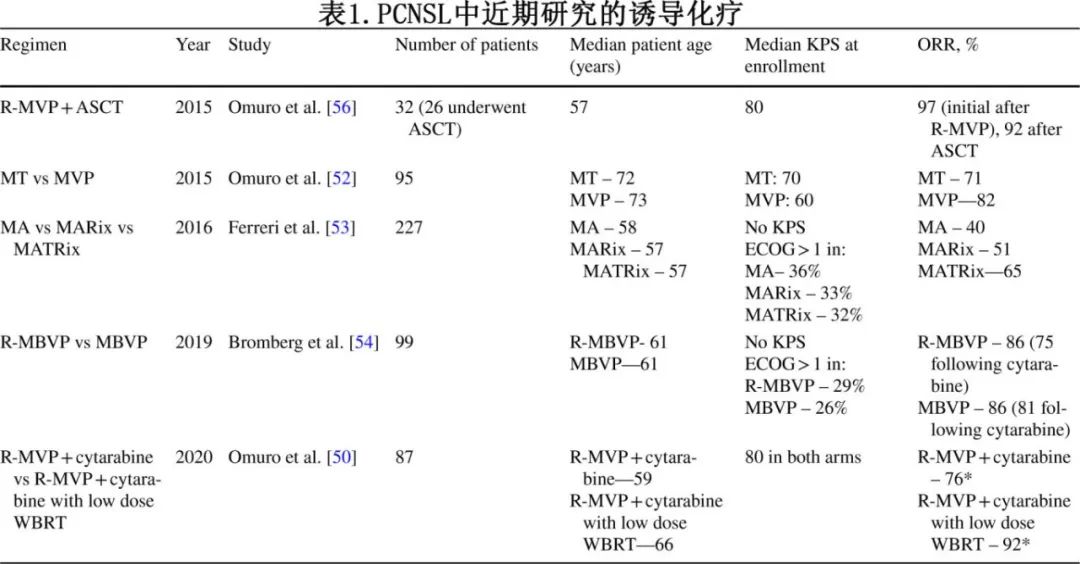
除了一项 2 期随机试验在 60 岁以上患者中进行对比外(n=95;HD-MTX+替莫唑胺对比HD-MTX+长春新碱、异环磷酰胺和多柔比星),这些方案总体上尚未在头对头的前瞻性研究中进行比较;应注意的是,该研究是在利妥昔单抗常规加入方案之前开展的。在该研究中,总生存期(OS)和其他终点指标显示 MPV 优于 MT(中位OS分别为 31 个月和 14 个月),但由于样本量小,各自的置信区间有重叠。两组之间的毒性和生活质量结果相似。总体而言,利妥昔单抗联合 MPV 的结果显示优于其他方案,并且是作者的首选方案。
巩固
目前有多种巩固策略。巩固治疗在残留微小残留病的情况下更有效,因此诱导化疗的选择很重要。通常,更年轻、总体健康状况更好且对诱导治疗反应良好的患者往往会考虑接受大剂量清髓性治疗,随后进行自体干细胞移植,在平均 12 年的随访中,26 例接受该方案的患者中有 21 例显示出非常持久的反应。在MSKCC研究的25例ASCT患者中,3例死于治疗相关毒性,2例死于ASCT后1年内的疾病进展。此外,还有两项随机临床试验(IELSG32 和 PRECIS),患者在基于大剂量甲氨蝶呤的诱导治疗后接受WBRT或HDC-ASCT。IELSG32的患者年龄较大,高达 70 岁,而 PRECIS 的患者年龄为 60 岁。IELSG32 显示,基于 MATRix 诱导治疗后接受WBRT巩固治疗(n=31)与HDC-ACST巩固治疗(n=25)的患者疾病控制情况相似(7 年OS分别为 71%和 70%);但接受WBRT的患者在注意力和执行功能任务方面的表现更易恶化,而ASCT组经过长期随访的患者显示有所改善。PRECIS 纳入≤60 岁患者,表明ASCT组的8年无事件生存率高于WBRT组(分别为 67%和 39%),但 8 年OS相似(分别为 69%和 65%);神经认知和平衡方面,WBRT组相比ASCT组有显著下降。上述发现总体上支持HDC-ASCT在预防PCNSL复发方面的疗效和持久性,部分患者群体可实现治愈。对于体能状态良好的年轻患者,应高度考虑将 HDC-ASCT 作为巩固治疗。对于担忧短期治疗相关毒性以及由于年龄和健康合并症而可能对 ASCT 耐受性差的患者, WBRT是合理的考虑选择。
对于可能对该方案侵袭性过强或治疗相关副作用风险较高的患者,替代方案包括非清髓性化疗、持续的维持治疗、放疗(WBRT)或观察。非清髓性化疗方案包括阿糖腺±依托泊苷。维持治疗方案可能有所不同,可以是继续使用一种诱导药物作为单药治疗(通常是甲氨蝶呤、利妥昔单抗或替莫唑胺),但也包括新的靶向药物(如伊布替尼或来那度胺)。
PCNSL的复发率很高,约为 50%,其中大多数在治疗完成后的前两年内复发。NCCN指南建议在治疗完成后的前两年内每三个月进行一次脑部MRI(增强或不增强)。由于高达1/4的患者在复发时无症状,因此监测至关重要。在治疗完成后的第 2 至 5 年,每 6 个月进行一次监测,5 年后可每年进行一次。鉴于即使超过 10 年后仍观察到罕见的复发情况,因此不建议停止年度影像学检查。诊断时患有脑膜、脊柱病变或玻璃体受累的患者,应分别额外接受连续CSF采样、脊柱 MRI 成像和眼科检查监测。
眼部病变尤其难以处理,即使进行HDC-ASCT,疾病仍可能复发。对于初始眼部受累的患者,都建议进行巩固性放疗或玻璃体内化疗。作为眼内受累患者治疗团队的一部分,眼科肿瘤学家在决定和监测可能需要的重点眼部治疗方面极为重要。
基于近期研究,作者给出建议:对于年轻患者,PCNSL的治疗目标是治愈。对于老年患者或因多项内科合并症而无法耐受HDC-ASCT的患者,治疗目标仍是姑息性,替代的巩固治疗方案可以是低剂量WBRT。
难治性或复发性疾病的治疗选择
虽然大多数患者对化疗反应迅速,但通常约有 10%-15%的患者对基于HD-MTX的治疗没有显示出治疗反应。某些人群的耐药率可能更高,在一项法国研究中,563 例患者中有 29%对初始治疗耐药,但应注意的是,这些患者通常未纳入利妥昔单抗作为化疗方案的一部分。对于无反应或复发的疾病,可以增加甲氨蝶呤的剂量,看看是否能带来益处;然而对某些患者来说进一步增加剂量无获益。
治疗完成后2年内疾病复发最为常见。一旦复发,应重复分期:脑部、脊柱MRI、腰椎穿刺、眼科检查以及全身PET检查。
复发性疾病可能对标准治疗更具耐药性,如果复发发生在治疗完成的一年内则生存预后不良(<4个月)。对于复发和难治性疾病,治疗选择相似,但没有标准方案。对于之前对甲氨蝶呤反应良好的复发患者,可首先考虑重复使用甲氨蝶呤。根据疾病负担,对于更年轻、更健康的患者,可以考虑HDC-ASCT。
另一个选择为免疫检查点抑制剂。在基因检测中发现,PCNSL的 PD-L1/PD-L2 拷贝数改变增加,导致 PD-1 的这些配体表达增加。由于这种对 PD-1 阻断的潜在敏感性,学者在 4例难治性或复发性 PCNSL患者的小型病例系列中研究了纳武利尤单抗;患者均获得部分或完全缓解,无进展生存期(PFS)为 13 个月或更长,尽管其中一例患者出现了4 级毒性(先前存在的肾功能不全恶化)需要停止纳武利尤单抗治疗。韩国一项纳入22 例纳武利尤单抗治疗的患者的回顾性研究也支持复发性/难治性 PCNSL 对 PD-1 抑制剂的反应,其中 41%的患者客观缓解,中位总生存期为 18 个月。帕博利珠单抗也在复发性 PCNSL 中进行研究。在一项纳入 50 例难治性或复发性 PCNSL 的 2 期研究中,ORR为 26%,总体中位无进展生存期为 2.6 个月;但缓解者的平均缓解持续时间为 10 个月,表明可能对部分患者有潜在获益。
靶向药物是目前难治性/复发性PCNSL治疗的研究热点,许多此类药物已逐渐转向一线和维持治疗。伊布替尼和tirabrutinib是两种BTK抑制剂,伊布替尼最初在 B 细胞淋巴瘤中显示出疗效。一项纳入复发/难治性PCNSL给予单药伊布替尼的 1 期研究中,13例患者中有 10 例出现临床反应,中位总生存期为 15 个月。在一项纳入 20例≥72 岁 PCNSL 患者的研究中,基于HD-MTX治疗完成后伊布替尼维持治疗显示出良好的耐受性,2 年OS为 89%。此外伊布替尼还可以添加到传统化疗中用于复发/难治性的治疗,且毒性特征可耐受。
Tirabrutinib 也是一种 BTK 抑制剂,已在日本获批用于治疗复发或难治性PCNSL。日本一项复发或难治性 PCNSL 单药治疗的 1/2 期研究中,总缓解率为 64%,中位PFS为 2.9 个月,平均随访 37.1 个月时中位OS未达到。正在美国进行一项 2 期研究,研究其作为复发/难治性 PCNSL 的单药治疗,以及联合传统诱导化疗治疗新诊断PCNSL(NCT04947319)。另一项正在进行的研究是一项口服 BTK 降解剂治疗复发/难治性 B 细胞恶性肿瘤(包括 PCNSL)的 1a/1b 期研究,可能为破坏 BCR 信号通路提供另一种选择(NCT05131022)。
目前处于PCNSL治疗早期阶段的另一种小分子抑制剂是 IRAK-4 抑制剂 CA-4948(emavursertib)。如前所述,PCNSL 通常携带 MYD88 的激活突变,而上调通路部分依赖于伴侣分子 IRAK-4。其可穿透血脑屏障,并在小鼠模型中提高OS,目前正处于1/2 期研究(NCT03328078),联合伊布替尼治疗复发/难治性 PCNSL。
来那度胺是一种免疫调节剂,在PCNSL中引起兴趣,部分原因在于其通过阻断MYC通路导致细胞毒性(MYC通路通常在PCNSL中表达或激活)。在一项纳入 10例患者的小型研究中,来那度胺在挽救治疗后作为单药治疗,无进展生存期(PFS)是常规治疗的六倍。它也可作为老年患者诱导治疗后耐受性良好的维持治疗(±利妥昔单抗),中位无进展生存期为 48 个月(n=11)。然而一项纳入 45例可评估复发/难治性 PCNSL 患者的法国大型研究显示,来那度胺联合利妥昔单抗治疗的无进展生存期仅为 8 个月,表明来那度胺的获益可能仅限于特定情况。
泊马度胺也正在复发/难治性PCNSL中研究中(NCT05931328)。针对复发/难治性 PCNSL 患者(n=23)的1 期研究中给予泊马度胺和地塞米松,结果显示ORR为 48%,中位PFS为 5.3 个月;中位总生存期为 9 个月,但其中包括 2 例原发性玻璃体视网膜淋巴瘤患者,鉴于研究规模较小,可能影响了中位生存期。鉴于来那度胺的数据增多,对于复发/难治性疾病,来那度胺的超说明书使用往往比泊马度胺更常见。
CAR-T疗法在PCNSL中的应用一直在研究中。CD19 CAR-T 疗法在 B 细胞淋巴瘤中的应用日益增多,但由于对神经毒性的安全性担忧,PCNSL 患者被排除在DLBCL的 CAR-T 疗法临床试验之外。随着这些疗法的使用变得更加普遍,免疫效应细胞相关神经毒性综合征(ICANS)的管理现在有了基于证据的指南,并且通常为自限性。在几项规模较小的研究中,PCNSL 使用包含 CD28、4-1BB、抗 CD19 和抗 CD22 的 CAR-T 疗法。对30 例患者进行的meta分析显示,68%的患者达到CR或PR,但中位缓解持续时间不到 9 个月。此外,在 CAR-T 输注前使用的桥接治疗可能会混淆对结果的解读,因为这些治疗通常对PCNSL也有疗效,有助于缓解和无进展生存期。随着正在进行的临床试验(NCT03277729)的开展,或可发现哪些患者可获益于持久缓解。
结论
PCNSL是一种罕见淋巴瘤,发生在大脑、脊髓、脑膜和/或眼眶内。诊断可能具有挑战性,但新的基因组游离 DNA 检测(cfDNA)检测CSF可能会提高诊断敏感性,并缩短获得适当治疗的时间。虽然由于对化疗敏感但复发率高,历史上的预后较差,但现在对于年轻(<60-65 岁)患者,基于HD-MTX诱导治疗后进行HDC-ASCT往往可实现治愈。对于老年或虚弱患者,或者对一线治疗无反应的患者,目前正在开发多种新型靶向治疗方案;低剂量WBRT也可作为替代巩固治疗,目前正在研究中。
参考文献
Therkelsen KE, Omuro A.Advances in Primary Central Nervous System Lymphoma.Curr Neurol Neurosci Rep . 2024 Nov 25;25(1):5. doi: 10.1007/s11910-024-01389-0.


