实现肺和膈肌保护性通气的进展
时间:2024-12-01 06:20:22 热度:37.1℃ 作者:网络
审查目的
机械通气可能对膈肌和肺功能产生不利影响。肺和隔膜保护性通气是一种挑战临床医生促进生理呼吸努力,同时保持最小肺压力和应变的方法。在这里,我们讨论实现肺和膈肌保护性通气的监测和干预措施的最新进展。
最近的发现
无创呼吸机操作(P0.1、气道闭塞压、压力肌肉指数)可以准确检测低呼吸努力和过度呼吸努力以及高肺压力。其他监测技术包括食管测压、超声波、膈肌电活动和电阻抗断层扫描。最近的试验表明,滴定吸气支持和镇静的系统方法有助于肺和膈肌保护性通气。呼气末正压的滴定以及静脉-静脉体外膜氧合吹扫气流(如果有)可以进一步调节神经呼吸驱动和努力,以促进肺和膈肌保护性通气。
概括
实现肺和膈肌保护性通气可能需要多次干预;它需要对呼吸和机械通气的(神经)生理学有全面的了解,并在密切监测下应用一系列干预措施。我们建议采用床旁方法来实现肺和膈肌保护性通气目标。
要点
-
无创呼吸机操作,特别是气道闭塞压力,可以准确检测低呼吸努力和过度呼吸努力以及高肺压力。
-
滴定呼吸支持和镇静的系统方法有利于肺和膈肌保护性通气。
-
实现肺和膈肌保护性通气需要全面了解呼吸和机械通气的(神经)生理学,并在密切监测下应用一系列干预措施
介绍
机械通气是一种挽救生命的医疗技术,但也会带来严重的副作用。肺和膈肌保护性通气是一种旨在限制机械通气对膈肌功能的不利影响并最大限度地降低呼吸机引起的肺损伤风险的方法。这种方法的实施对临床医生提出了挑战,需要促进患者的呼吸努力,从而在膈肌活动的生理水平与最小的肺应力和应变之间取得微妙的平衡。在从控制通气过渡到辅助通气的早期,可能存在自主呼吸时,肺和膈肌保护性通气的应用尤其具有挑战性(图1)。
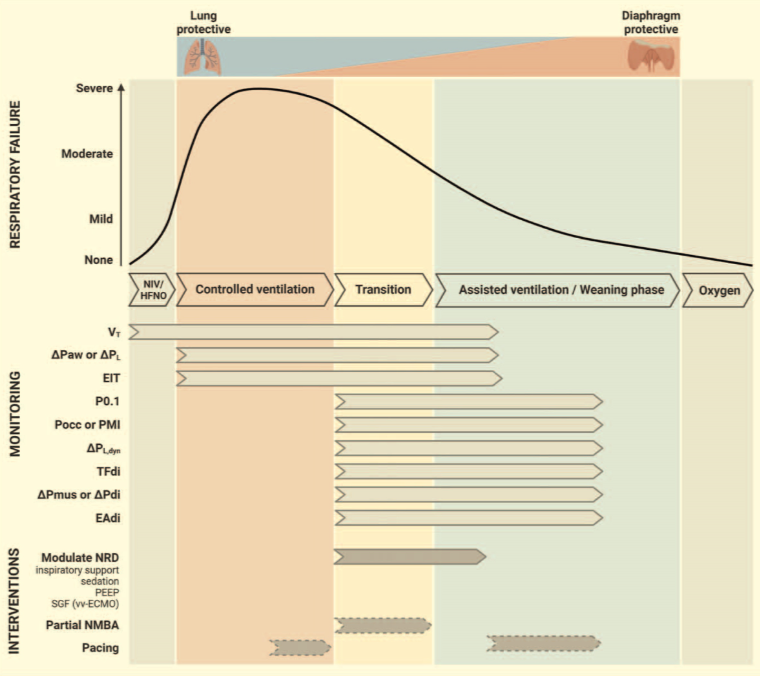
图1
监测参数和干预措施以实现肺和膈肌保护性通气。示意图显示了可实现肺和膈肌保护性通气与呼吸衰竭和通气支持时程相关的监测参数和干预措施。在呼吸衰竭的早期/急性期,应优先考虑肺保护性通气,此后逐渐转向膈肌保护性通气。虚线箭头表示不应在临床实践中常规使用的实验干预措施。ΔPaw,气道驱动压;ΔPdi,跨隔膜压力波动;ΔP L,静态跨肺驱动压;ΔP L,dyn,动态跨肺驱动压;ΔPmus,呼吸肌压力波动;EAdi,隔膜的电活动;EIT,电阻抗断层扫描;HFNO,高流量鼻氧;NIV,无创通气;NMBA,神经肌肉阻滞剂;NRD,神经呼吸驱动;PEEP,呼气末正压;PMI,压力肌指数;Pocc,气道闭塞压;SGF,吹扫气流;TFdi,隔膜增厚分数;V T,潮气量。vv-ECMO,静脉-静脉体外膜氧合。
在这篇综述中,在简要概述与机械通气相关的肺和膈肌损伤机制后,我们将讨论促进肺和膈肌保护性通气的监测和干预措施的最新进展。
肺和膈肌损伤的机制
机械通气患者中呼吸机引起的肺损伤主要是由于过度的肺压力和施加在已经受损的肺(通常称为“婴儿肺”)上的压力所致。为了使肺组织变形(应变),必须施加压力(应力)。较大的变形可能会导致肺泡过度扩张,并且是由较高的压力(体积伤/气压伤)产生的。机械呼吸机、患者的呼吸努力或两者的结合都可能导致过度的肺部压力和应变。此外,每次呼吸时肺泡的重复打开和关闭都会沿着气道上皮产生剪切应力和应变(肺不张伤)。最后,诱发的机械损伤触发促炎细胞因子的释放(生物创伤),进一步损害肺功能。
机械通气与膈肌功能障碍有关。应该承认,在危重患者中,其他因素(例如炎症和某些药物)也与膈肌功能障碍有关,因此我们更喜欢术语“危重病相关膈肌无力”,而不是呼吸机引起的膈肌功能障碍(VIDD)。呼吸机过度辅助的特点是吸气支持水平过高,会减少或消除神经呼吸驱动,从而降低膈肌作用力,导致废用性萎缩。相反,辅助不足会迫使膈肌过度工作,可能导致膈肌损伤,正如动物模型和人体研究中的实验所证明的那样。肌损伤的其他可能原因包括高 PEEP 导致的纵向萎缩以及患者与呼吸机不同步导致的偏心收缩(收缩过程中肌肉拉长)。然而,最后两种机制的临床意义仍有待确定。
机械通气患者肺和膈肌损伤的机制在别处详细讨论。
监测方面的进展
可以监测反映呼吸努力以及肺压力和应变的参数,以实现肺和膈肌保护性通气。在这里,我们将描述可以直接从呼吸机或通过其他监测技术获得的不同参数。表 1概述了参数及其建议的目标值。
表 1 - 肺和膈肌保护目标
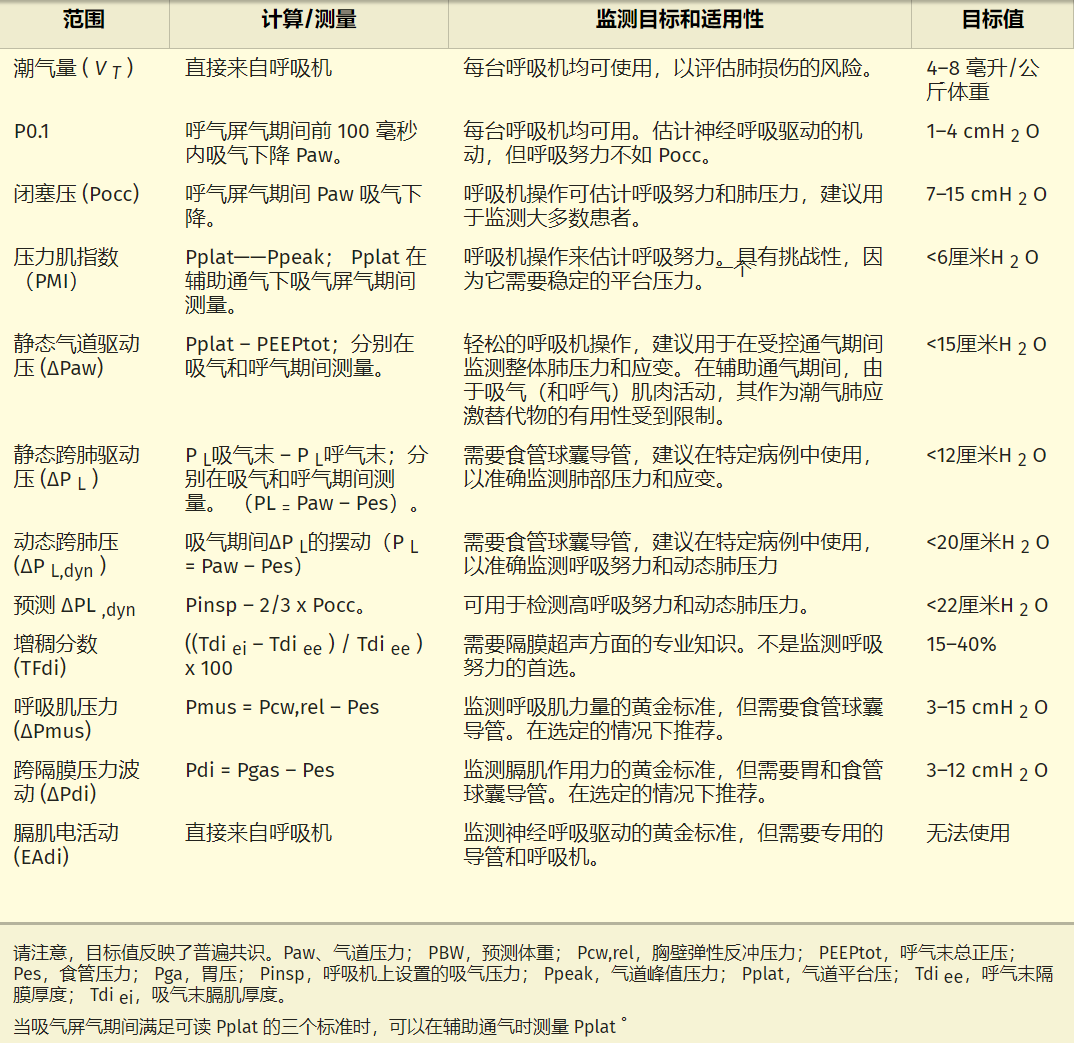
监测神经呼吸驱动或呼吸努力
神经呼吸驱动被定义为位于脑干的呼吸中枢的神经输出。呼吸驱动导致呼吸泵(努力)的激活,但呼吸驱动和努力之间的关系很复杂[11]。
在床边,可以使用直接从呼吸机波形获得的参数(包括 P0.1 和 Pocc)来估计神经呼吸驱动和呼吸努力。呼气末气道闭塞压力 (Pocc) 是吸气过程中气道闭塞时气道压力的下降,而 P0.1 定义为吸气闭塞的前 100 毫秒内气道压力的下降。这些措施已用于检测呼吸肌压力(Pmus)过低和过高以及动态跨肺压(ΔPL ,dyn)[12,13,14]。最近的工作表明,Pocc 在检测膈肌用力较高的患者方面优于 P0.1 [14]。
在辅助通气期间,当吸气末屏气期间吸气肌放松时,平台压力 (Pplat) 可能会超过峰值压力 (Ppeak)。Pplat 和 Ppeak 之间的差异称为压力肌指数 (PMI),据报道,该指数是辅助机械通气期间患者努力的衡量标准。最近,PMI 已被证明可以可靠地预测辅助通气期间的高和低呼吸努力[15]。为了在吸气屏气期间准确测量 Pplat,必须满足三个标准:达到稳定状态的时间 <800 ms;平台期总持续时间 >2 秒;和稳定平台(变化<0.6 cmH 2 O)[16]。
超声波可用于量化吸气时膈肌增厚情况。膈肌增厚分数 (TFdi) 可以作为呼吸努力的替代指标,从而有助于识别膈肌活动低(过度协助)的患者。然而,TFdi 和膈肌收缩力之间的关系仍然是一个争论的话题[17],并且目前没有证据表明 TFdi 作为呼吸努力的衡量标准比 Pocc 提供额外的价值。此外,隔膜超声无法进行连续监测。
使用食管测压法,可以测量食管压力 (ΔPes) 的波动,以估计呼吸肌产生的压力 (ΔPmus)。ΔPmus 计算为 Pes 与给定 V T下的胸壁反冲压力 (Pcw,rel) 之间的差值。横膈膜的特定吸气努力可以使用横膈膜压力 (ΔPdi) 进行量化,该压力计算为胃压 (Pga) 和 Pes 之间的差值。呼气期间 Pga 的增加表明呼气肌肉活动。
膈肌电活动(EAdi)反映的是神经呼吸驱动,而不是膈肌产生的力。EAdi 可以使用配备多个电极的专用鼻胃导管进行记录。由于信号存在显着的个体差异,因此尚未确定 EAdi 的具体目标值[18]。尽管如此,EAdi 对于检测过度协助和不良的患者与呼吸机相互作用特别有用[19]。该技术的局限性在于它需要专用的呼吸机。
监测肺应变和压力
保持低潮气量 ( VT )可防止肺泡过度扩张,从而最大限度地降低肺损伤的风险。然而,使用V T作为肺应变和压力的测量方法是有限的。为了估计肺应变,V T除以呼气末肺容量,这不容易获得。呼吸机上的吸气和呼气屏气操作可用于通过校正呼吸系统顺应性 (Crs) 的V T来估算总体肺压力,即气道驱动压 (ΔPaw = 平台压 – 总 PEEP)。值得注意的是,ΔPaw 反映了整个呼吸系统(包括肺部和胸壁)的压力。食管压力测量可以评估肺压力,即跨肺压驱动压力 (ΔP L )。ΔP L可以在静态(零流量)或动态条件下测量。由于阻力成分,ΔP L,dyn可能会高估肺压力。
对于接受辅助通气的患者,重要的是要认识到 Pplat 和总 PEEP (PEEP tot ) 可能受到呼吸肌活动的影响。在存在呼气肌肉活动的情况下,ΔPaw 会低估 ΔP L [20]。这种现象限制了 ΔPaw 作为主动呼吸患者潮气肺应激替代指标的实用性。气道阻塞操作可以提供肺压力的无创估计。尽管Pocc和P0.1无法预测准确的肺应激值,但两者都可以识别高肺应激患者[14]。请注意,Pocc 优于 P0.1。此外,Pocc 和 P0.1 均与机械功率呈中等相关性[14]。
电阻抗断层扫描 (EIT) 可以对通气和肺灌注进行实时成像。EIT 使用环绕胸部放置的电极。EIT主要用于评估局部肺塌陷或过度扩张。[21]在自主呼吸患者中,EIT 可以量化 pendelluft,尽管达到了安全的V T ,但仍可能发生局部过度扩张。然而,EIT 的一个显着局限性是缺乏目标值或塌陷与过度扩张之间最佳平衡的证据。
干预措施的进展
在这里,我们将讨论实现肺和膈肌保护性通气的干预措施的最新进展。图 1概述了这些干预措施与急性呼吸衰竭患者入住 ICU 时间的关系。
神经呼吸驱动的调节
在危重疾病的早期阶段,降低镇静水平和吸气支持以促进从控制通气向辅助通气的过渡通常会导致过度的呼吸努力[22,23]。因此,调节神经呼吸驱动以及随后调节呼吸努力是减轻肺和膈肌损伤发展的关键策略。
滴定吸气支持和镇静应被视为调节神经呼吸驱动的第一步。迄今为止,两项生理学随机对照试验研究了吸气支持滴定的效果[22,23]。这些试验表明,滴定吸气支持(和镇静)的系统方法有助于在肺和膈肌保护性通气的预定目标内促进通气。然而,这些生理试验持续时间短(≤24 小时),无法得出长期可行性和对以患者为中心的结果影响的结论。此外,并非所有患者都达到了肺和膈肌保护目标,这强调了额外干预措施的必要性。
PEEP 对调节神经呼吸驱动和呼吸努力的影响并不简单:较高的 PEEP 可能通过不同的机制增加或减少呼吸努力。首先,如果较高的 PEEP 增加肺顺应性(肺泡复张),则呼吸努力会减少,而如果肺顺应性降低(肺泡过度充气),则呼吸努力会增加[23,24]。其次,PEEP 增加呼气末容积,随后导致膈肌变平[25]。结果,膈肌纤维可能偏离其最佳长度-张力关系,从而降低膈肌收缩效率[26,27]。第三,实验数据表明,PEEP 通过纵向萎缩诱导膈肌重塑,低 PEEP 可能会增加(有害的)偏心膈肌收缩水平[6]。然而,后两种机制尚未在体内得到证实。最近一篇关于 PEEP 在膈肌保护性通气中作用的综述更详细地讨论了这些机制[28]。总体而言,最近的研究结果证实,PEEP 的改变会影响神经呼吸驱动和呼吸努力。然而,多种机制之间复杂的相互作用使得 PEEP 在临床实践中的效果难以预测。因此,PEEP 作为实现肺和膈肌保护性通气的干预措施,应针对个体患者仔细调整。
二氧化碳是神经呼吸驱动的主要决定因素。因此,体外CO 2去除减少了通气需求,并且可以减弱自主呼吸患者的神经呼吸驱动[29-31]。在一项生理学随机对照试验中,在优化吸气支持和镇静后,增加吹扫气流(促进体外 CO 2去除)可增加促进肺和膈肌保护性通气的可能性[23]。最近,一项计算机模拟试验的结果支持了体外CO 2去除对减弱神经呼吸驱动的辅助作用,而单独体外CO 2去除的成功率非常低[32]。未来的试验需要建立体外CO 2去除的最佳策略,以在呼吸过度的患者从受控机械通气过渡到辅助机械通气的过程中实现肺和膈肌保护目标。
隔膜的神经机械解耦
在维持膈肌活动的同时减少剧烈呼吸努力的实验策略是药理诱导膈肌的神经机械解耦。最初,该策略是通过使用低剂量罗库溴铵诱导部分神经肌肉阻滞而提出的[33]。最近,研究表明,部分神经肌肉阻滞具有良好的耐受性,并且当其他干预措施无效时,可以有效减弱呼吸努力[23]。另一种方法是神经周向膈神经施用利多卡因,即膈神经阻滞[34,35]。在一项针对 9 名患者的概念验证研究中,发现双侧膈神经阻滞可在短期内降低 V、峰值跨肺压和 ΔP L [34]。
重要的是,药物诱导的膈肌神经机械解偶联不会降低神经呼吸驱动,但会限制膈肌产生压力的能力。事实上,这些患者的神经呼吸驱动很可能增加,这可能会导致呼吸困难的感觉。此外,维持这种干预措施数小时至数天的可行性和安全性仍有待确定。
膈肌神经刺激
膈神经刺激是一种新兴技术,涉及直接对膈神经或其附近施加电或磁刺激,以引起膈肌收缩。技术的完整概述和比较可以在其他地方找到[36,37]。膈肌神经刺激的主要目的是防止受控机械通气期间的废用性萎缩或增加难以脱机的患者的膈肌强度。此外,与单独的机械通气相比,它可以通过招募更多的后肺区域来减少肺压力和应变。概念验证和可行性研究以及危重患者的初步随机对照试验已经取得了有希望的结果,表明膈肌神经刺激的潜力[38-43]。然而,还需要更多数据来验证其长期可行性,更重要的是,确定其对膈肌功能、肺应力和应变以及临床相关结果参数的影响。
肺和隔膜保护性通气的床边方法
鉴于上述最近的研究结果,我们建议采用床边方法,在危重疾病急性期之后的患者中实现肺和膈肌保护性通气目标。
在控制通气期间,我们建议通过测量气道驱动压和VT来监测肺应力和应变。在某些情况下,如果可行并且临床医生经过充分培训,建议使用食管导管测量跨肺驱动压。例如,氧合障碍非常严重、肥胖或胸廓异常的患者。使用 EIT,肺部区域的塌陷或过度扩张可以进一步了解呼吸机设置对肺部压力和应变的影响。在过渡阶段和辅助通气期间,预测的动态跨肺压和V T可用于识别过度的动态肺应力和应变。如果是这样,建议使用食管导管测量跨肺驱动压。对于呼吸活跃的患者,我们建议通过呼气末气道阻塞(Pocc)操作来监测呼吸努力。如果可行,建议在某些情况下测量食管或跨膈压力,例如呼气肌激活或 Pocc 与呼吸努力的临床评估之间的差异。目标值参见表1 。
为了促进从受控机械通气向辅助模式的过渡,应在密切监测下降低镇静和呼吸频率。我们根据吸气气道闭塞压力提出以下方案,以在辅助通气期间将肺压力和呼吸努力值控制在保护范围内(图 2)。首先,根据Pocc计算预测的ΔP L,dyn以检测高肺应激。预计 PL ,dyn <22 cmH 2 O 的患者在 86% 的病例中具有所谓的安全 P L,dyn (<20 cmH 2 O) [14]。其次,未经转换的 Pocc 用于评估患者的跨膈压是否可能在所谓的安全范围内 (3 - 12 cmH 2 O)。Pocc 介于 7 至 15 cmH 2 O 之间的患者声称在 89% 的病例中膈肌努力是安全的[14]。第三,当肺压力过高或呼吸努力超出安全范围时,请考虑调整镇静和/或吸气支持。吸气支持变化的步长可能取决于其观察到的效果,但我们建议从 2 cmH 2 O 的步长开始。鉴于镇静评分与呼吸驱动的相关性较差[44],我们不能推荐具体的镇静目标。所需的镇静水平取决于呼吸动力、患者舒适度以及与深度和长时间镇静相关的潜在并发症的加权平衡。该方案可以每小时重复一次,或者当患者呼吸努力可能发生变化时(例如在更改呼吸机设置后)重复该方案。当吸气支持和镇静滴定无法实现肺和膈肌保护性通气时,可以滴定 PEEP 以试图减少或增加呼吸努力。尽管 PEEP 的肺部保护应优先于隔膜保护。如果患者使用 ECMO,可以调整吹扫气流以调节呼吸努力。
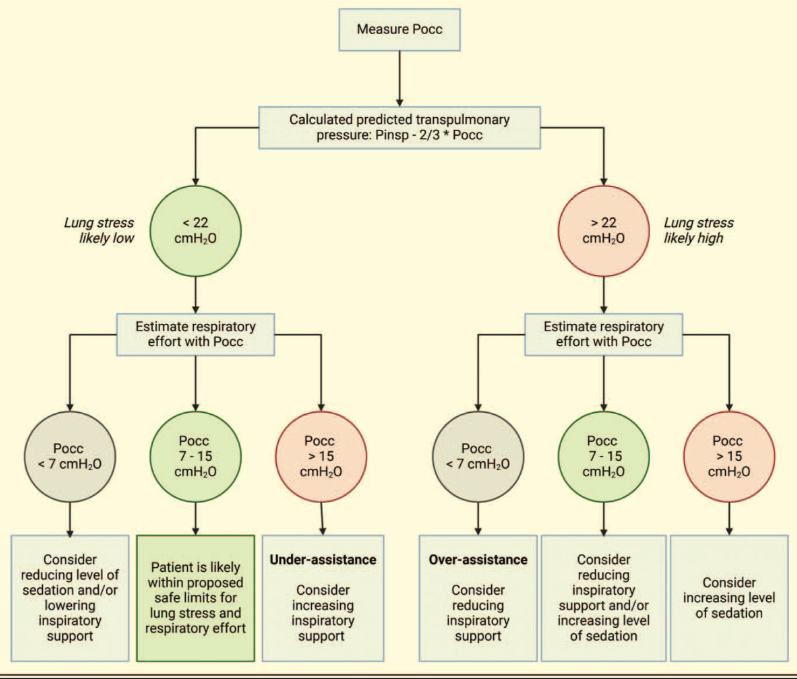
图 2:床边方法根据闭塞的吸气气道压力实现肺和膈肌保护性通气。在这种方法中,测量阻塞的吸气气道压力 (Pocc) 以估计肺压力和膈肌作用力。Pinsp 是呼吸机上设置的吸气压力,不包括有时在吸气后期观察到的压力上升。该方案可以每小时重复一次,或者当患者呼吸努力可能发生变化时(例如在更改呼吸机设置后)重复该方案。请注意,需要进行前瞻性研究来评估使用该方案是否会导致肺压力和努力处于所谓的安全范围内。
目前,我们不建议临床常规应用部分神经肌肉阻滞、膈神经阻滞或膈肌神经刺激来实现肺和膈肌保护性通气目标。未来的研究应首先证明这些策略的长期有效性和安全性。
结论
总而言之,实现肺和膈肌保护性通气需要的不仅仅是对呼吸机设置的单次调整或单次药物干预;它需要对呼吸和机械通气的(神经)生理学有全面的了解,并在密切监测下应用一系列干预措施。
以上为粗略翻译,详情阅读原文:https://journals.lww.com/co-criticalcare/fulltext/9900/advances_in_achieving_lung_and.229.aspx


