脑出血后何时重启抗血小板治疗?
时间:2021-10-21 15:01:40 热度:37.1℃ 作者:网络
2019年5月Lancet 杂志发表了一篇关于自发性脑出血患者何时重启抗栓治疗的文章,题目为“Effects of antiplatelet therapy afterstroke due to intracerebral haemorrhage(RESTART):a randomised,open-label trial
研究介绍
1.研究背景
抗血小板治疗是缺血性卒中和冠状动脉疾病一级和二级预防的基石。在高收入国家,高达1/3的自发性脑出血患者发生脑出血时正在服用抗栓药物。这部分患者通常也面临缺血性血管事件风险,因此,临床医师通常面临是否重新开启抗栓治疗的决定。一项长期(数月到数年)观察性研究的Meta分析结果显示,对于这类患者,颅内出血事件发生后重启抗血小板治疗相比未重启抗血小板治疗,能降低闭塞性血管事件发生率,且不增加颅内出血(如蛛网膜下腔出血、脑实质出血或硬膜下出血)复发风险。但是否启动及何时启动抗血小板治疗仍存在争议。
2.研究方法
脑出血患者停止或重启抗栓治疗(RESTART)研究是一项在英国122家医院进行的前瞻性、随机、开放标签、盲法终点、平行对照试验。纳入≥18岁发生自发性颅内出血且存活时间超过24h的患者,发生脑出血时正在接受抗栓治疗(抗血小板或抗凝治疗)预防闭塞性血管疾病,发生脑出血后则终止抗栓治疗。参与者按1∶1比例随机分配至启动或未启动抗血小板治疗两组。主要结局为致死或非致死复发性症状性颅内出血,次要结局为所有主要出血事件和主要闭塞性血管事件的复合终点,随访时间为5年。
3.研究结果
2013年5月22日-2018年5月31日期间,共纳入537例脑出血发生时正在服用抗栓治疗(1/2服用阿司匹林,约1/4服用氯吡格雷,近1/5服用口服抗凝剂)的患者,从发生脑出血到随机入组的中位时间为76(29~146)d。其中,268例被分配到启动抗血小板治疗组,269例被分配至未启动抗血小板治疗组。基于临床随机对照研究(randomized control trial,RCT)的设计,平衡两组患者的基线信息及抗栓治疗等主要影响预后的因素和潜在混杂因素。
随访时,排除4例在出院前死亡的患者。对于主要终点,启动抗血小板治疗组和未启动抗血小板治疗组发生复发性颅内出血事件比例分别为:4%(12/268)vs 9%(23/268)(校正后HR 0.51,95%CI 0.25~1.03,P =0.060)。脑出血后重启抗血小板治疗,整体上不增加出血性卒中复发风险。对于复合性次要终点,启动抗血小板治疗似乎可降低非致死性心肌梗死、非致死性卒中(缺血性、出血性或不明原因)或血管性死亡的发生率(校正后HR 0.65,95%CI0.44~0.95,P =0.025)。
对主要结局进行敏感性分析,在自发性症状性颅内出血复发基础上添加:①症状性卒中或不确定亚型卒中;②未确定原因的死亡,在校正或未校正模型上降低两种主要结局事件的比例一致,颅内出血后重启抗血小板治疗,整体上均不增加出血性卒中复发风险,甚至发现抗血小板治疗或可降低复发性颅内出血的风险,其背后的潜在机制值得进一步研究。
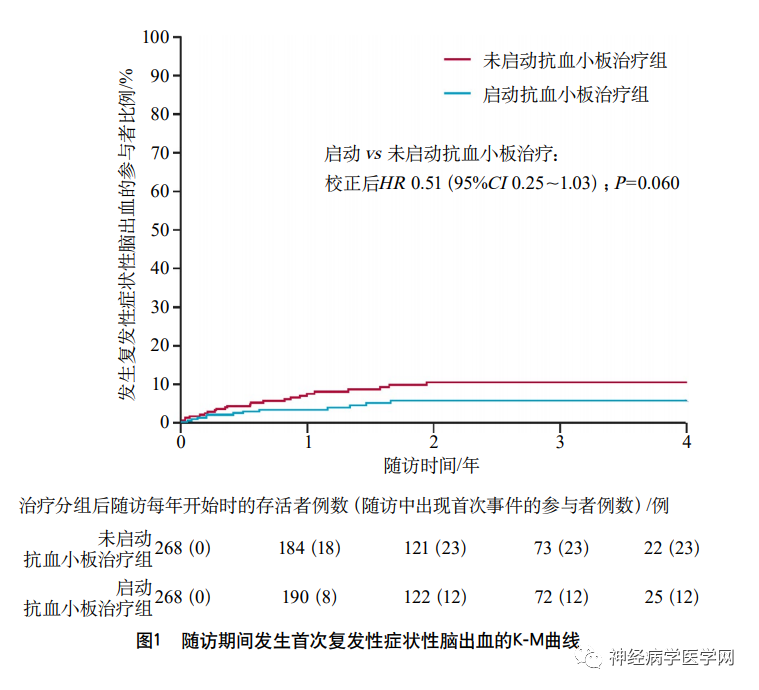
随访期间,发生首次颅内出血复发的K-M曲线表明,启动抗血小板治疗 vs 未启动抗血小板治疗组,校正后HR 0.51(95%CI0.25~1.03,P =0.060),但2年后复发的症状性出血事件累积发生率在两组均基本稳定,表明延长随访时间对主要结局的影响不大(图1)。
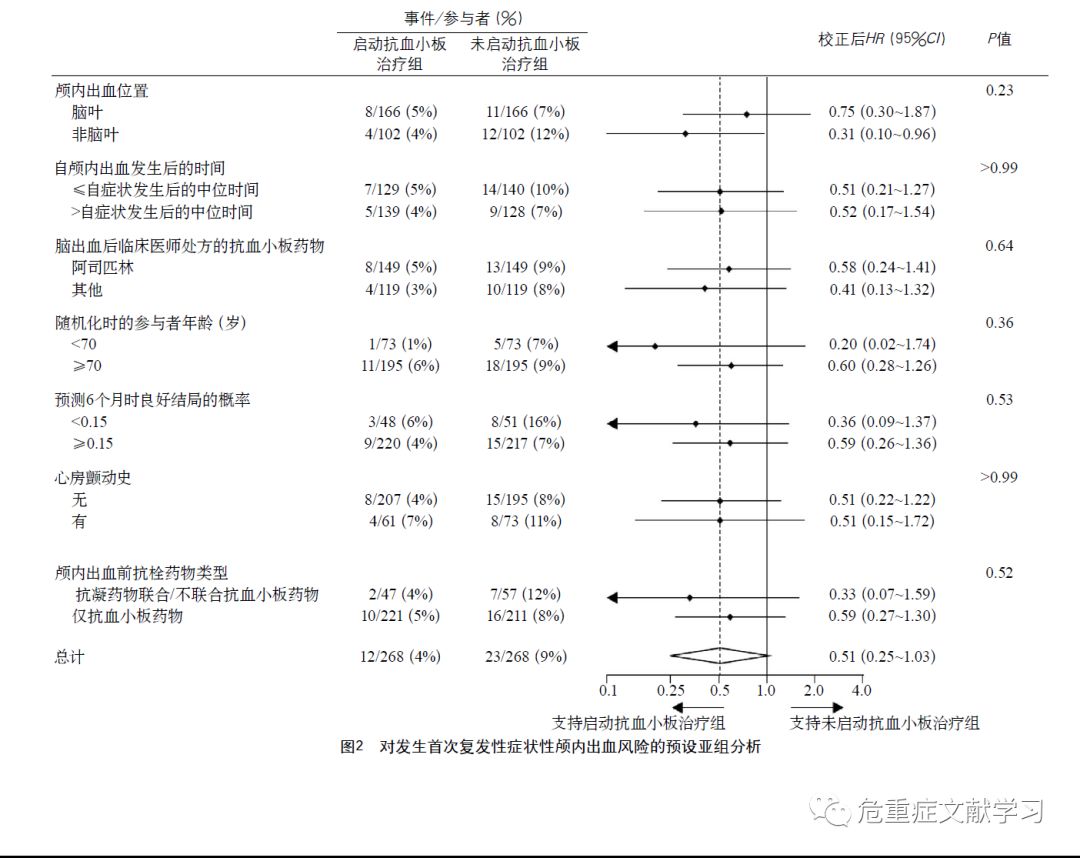
为探讨抗血小板治疗对主要结局的影响,研究预设了一些亚组,通过对预设亚组进行分析,未发现抗血小板治疗在不同亚组患者的主要结局存在异质性(图2)。
3.研究结论
对于接受抗栓治疗(抗血小板或抗凝治疗)预防闭塞性血管疾病的患者发生自发性颅内出血后,启用抗血小板治疗不增加脑出血的复发风险,且可降低闭塞性血管事件的发生率。总体来讲,抗血小板治疗对这类患者的二级预防是获益的。
问答
Q1:该研究有什么特点?
A1:该研究是一个实效性、多中心、前瞻性、随机、开放标签、盲法终点、平行组对照试验。
Q2:什么是实效性RCT?
A2:“pragmatic”意为实效性,能反映真实世界RCT的影响,与实效性试验相对应的是解释性试验。实际临床中,患者经常合并多种疾病,同时接受多种治疗,最终疗效是研究的干预措施与其他各种处理因素的综合效果,RCT常常制订严格的入选及排除标准,导致研究对象代表性不够,限制其结论推论到总体人群。病例数少、研究时间短、用药条件和设计限制多导致研究结果与真实临床环境有差别,不能提供充足的决策信息。实效性随机对照试验具有以下特点:①宽泛的入选标准,以保证结论能够最大限度地外推;②多种结局,包括功能状态和医疗服务利用情况。研究在实际临床医疗条件下进行;③尽可能少地干预常规治疗。
Q3:“open label”和“blinded endpoint”看起来是相反的两个试验设计,是否矛盾?
A3:开放标签(open label):是指对研究者和受试者均不设盲的试验,双方都知道真实的给药情况。该研究中,治疗分配对参与者、临床医师、初级和二级护理人员以及当地研究人员开放。试验协调员不知道治疗分配。分析结局事件时,掩盖了参与者身份、治疗分配和药物使用,即盲法终点(blinded endpoint)。盲法是RCT的基本原则之一,但并不是所有的研究都必须采用或均能实行。在开放试验中,盲法无法实施,但是分组隐匿仍然可以实施。同时可以考虑对结局评价者、数据监察和统计分析人员设盲。其优点是易于设计和实施,研究者了解分组情况,便于对研究对象及时做出处理,其主要缺点是容易产生偏倚。
Q4:随机分组时,什么是最小化法?
A4:动态随机分组是指研究对象被分到各组的概率随一定条件而动态调整的方法,最小化法(minimisation)是其中较为常见的一种。其基本原理是:在试验开始前确定对结局有重要影响的因素,根据已入组病例预后影响因素的组间分布情况,将新病例分到使这些因素组间分布差异最小的一组中;当这些预后影响因素组间分布无差异时,新病例按等概率随机分配。最小化法主要优势在于能保证多个预后影响因素在各组间分布均衡。
Q5:基线特征里为什么加入“预测6个月良好结局的概率(probability of good 6-monthoutcome)”这个变量?
A5:因为回答的问题需要两组之间平衡,各有50%的发生概率。该变量来自一篇预测模型研究,通过方法学研究证实,这种简单的预测模型可用于流行病学等研究,如试验中的分层或病例组合的校正。
Q6:研究中对于主要结局进行敏感性分析有何意义?
A6:临床研究中,研究者在执行完效应估计后,通常还会有这样的疑问:如果用不同的缺失数据处理方法,结局会改变多少?如果校正不同程度的协变量,效应差距会有多大?如果用不同的标准定义结局变量,结论会偏移多少?诸如此类的问题,都属于敏感性分析的范畴。因该研究的主要结局是阴性结果,但主要结局的标准可能不明确,例如在早期死亡的患者中,不能确定是否存在颅内出血,所以产生了不确定性终点。因此,在此基础上进行了敏感性分析。
讨论
该研究在设计方案中原计划入组患者720例,在延长了1年计划招募期限后,由于各方面原因提前结束入组,没有达到计划的样本规模,实际入组人数为562例。由于样本例数不足也可能会对结果造成一定影响。后续作者将继续联合其他相关的研究结果,如正在进行的法国重启或停止抗栓治疗随机试验(RESTART-Fr)和脑出血后抗栓治疗研究(STATICH),进行Meta分析,并在适当的时候进行更大规模的RCT试验,探讨关于是否启动抗血小板治疗及启动抗血小板治疗的最佳时间,进一步证实脑出血后抗栓治疗的作用。


