鞍区常见肿瘤的影像鉴别诊断
时间:2021-10-17 21:01:40 热度:37.1℃ 作者:网络
鞍区常见四种大型肿瘤
1、垂体大腺瘤(成人最常见)
2、颅咽管瘤(小儿最常见)
3、脑膜瘤
4、动脉瘤
(以上均为脑外肿瘤)
影像检查方法
超声:无价值。
X线:平片--应用价值有很大限度;DSA--有创,一般不用。
CT:平扫+增强+重建,能够很好地做出定位和定性诊断。
MR:多方位、多参数和三维成像及功能成像,准确定位、定量、定界,甚至定性。
(故通常选用CT和MR检查,MRI诊断率较高)
基本征象
直接征象:
鞍区肿块(密度/信号、结构、形态)
强化类型与程度
间接征象:
颅骨改变
瘤周脑水肿(脑外肿瘤一般无或轻)
占位征
周围组织侵犯
特异征象:
钙化、出血等
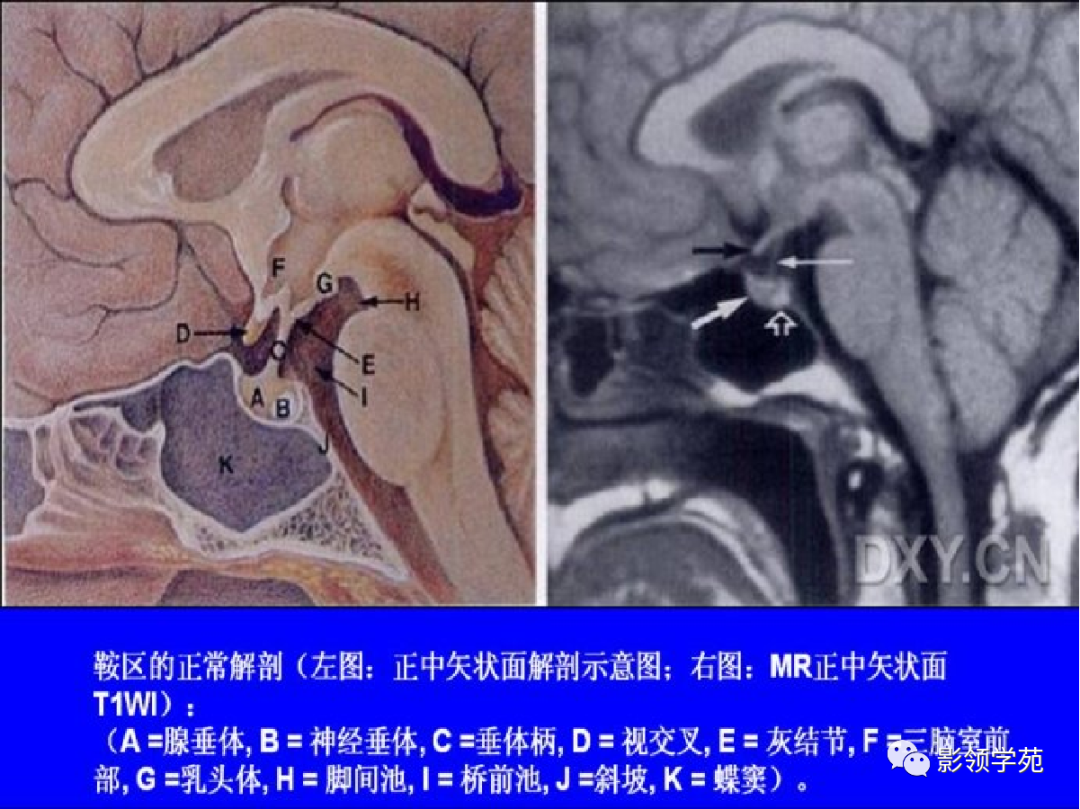
垂体大腺瘤
垂体瘤是一组从垂体前叶和后叶发生的肿瘤,为鞍区最常见的肿瘤;直径大于10mm的为垂体大腺瘤。
病因不清,可能诱因:遗传因素、物理和化学因素以及生物因素等。
病理:(1)功能性(有分泌激素功能):泌乳素腺瘤、生长激素腺瘤(嗜酸细胞腺瘤);促肾上腺皮质激素腺瘤(嗜碱细胞腺瘤)等。(2)无功能性:嫌色细胞腺瘤。
临床:发生于成人,大腺瘤一般无明显内分泌表现,常因压迫症状(视力障碍、头痛、垂体功能低下等)就诊或意外发现。
CT和MRI对其定位和定性诊断价值均高;MRI能清楚显示肿瘤与大血管和相邻结构的关系,优于CT。
密度/信号不均匀,束腰征/雪人征。
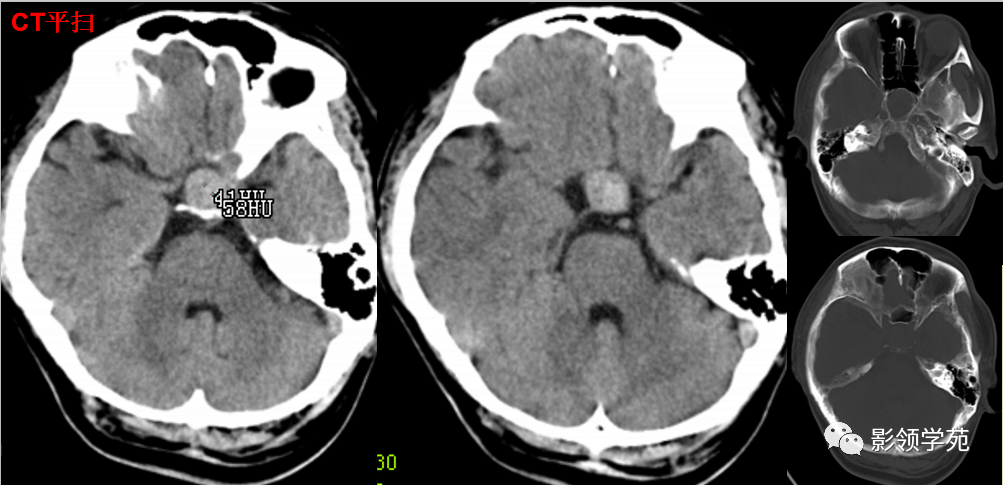
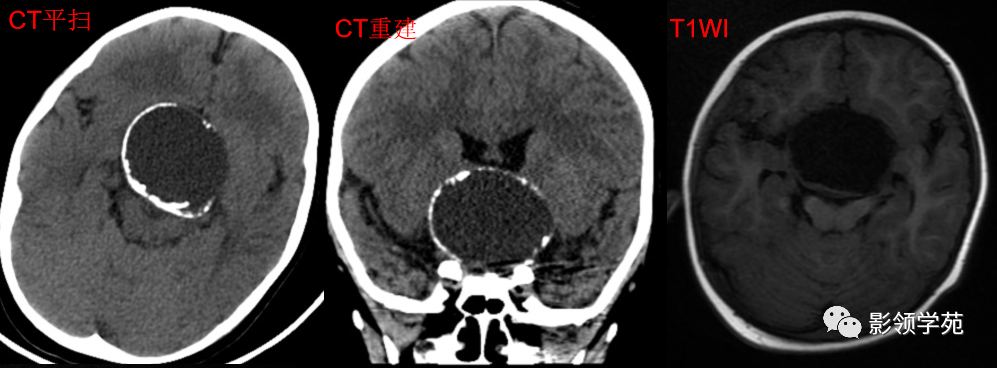
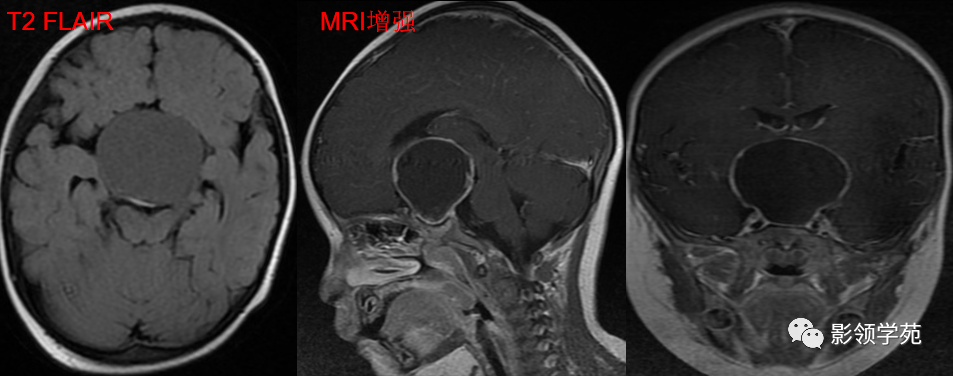
男 49岁, 肢端麻木2月。偶头晕头痛
鞍内及鞍上见一类圆形实性占位病变,边界尚清楚,密度欠均匀,CT值约41-58HU。垂体窝扩大,鞍背骨质稍变薄。
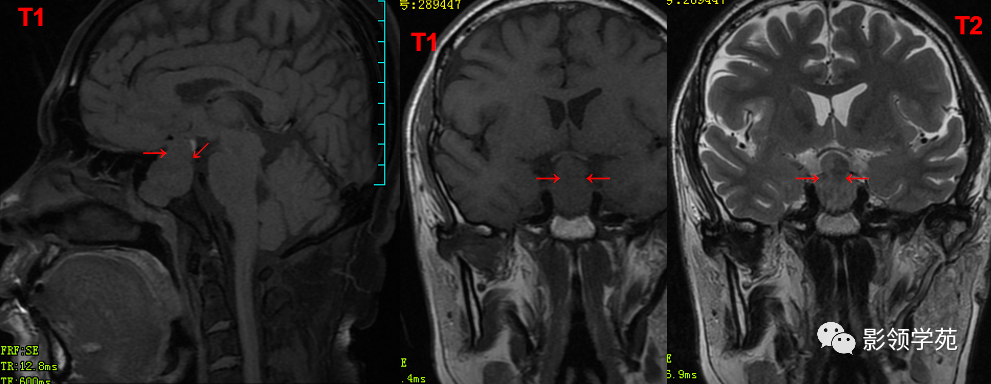
鞍区见一较大肿块,形态不规则,边界清楚,T1WI呈等信号,T2WI呈高低混杂信号;
矢状面和冠状面上可见典型束腰征、雪人征(腺瘤通过鞍膈向上生长时,由于受到鞍膈的限制而形成对称的切迹)。
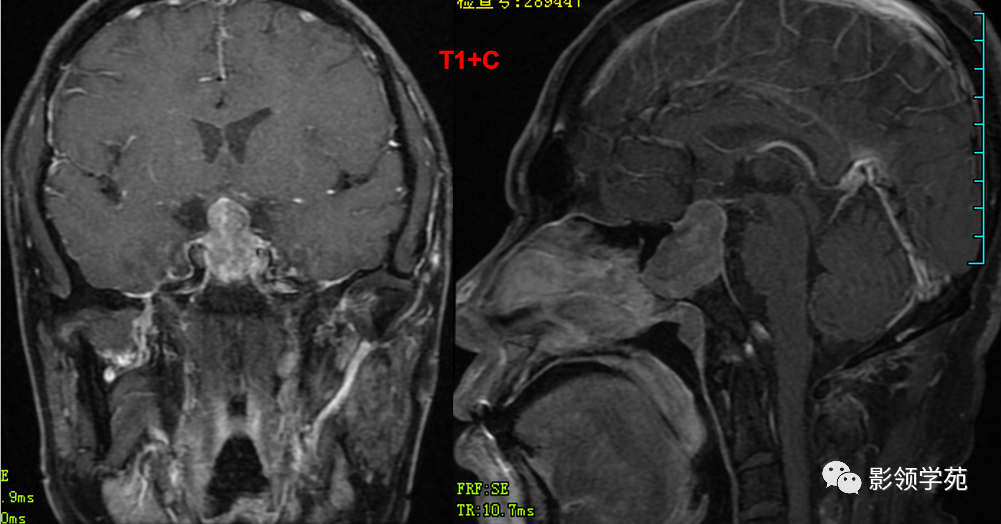
病灶不均匀 明显强化。视交叉、垂体柄受压上移。
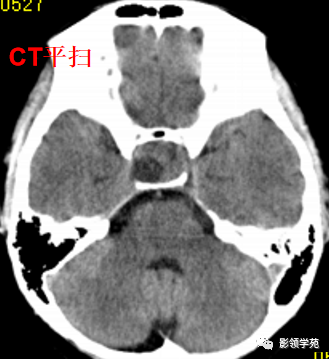
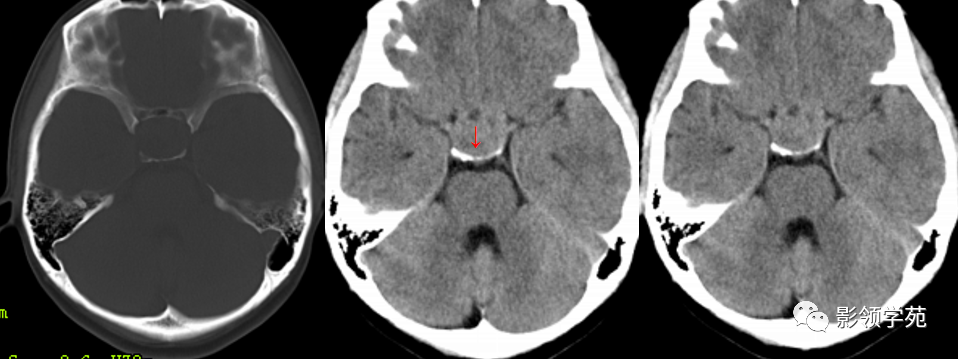
女 20岁,发现双眼偏盲半年余。视野检查为颞侧偏盲。
蝶鞍-鞍上池内见一类圆形肿块影,密度不均匀。蝶鞍稍扩大,鞍背骨质变薄,鞍上池受压变窄。
治疗(综合):
手术切除(根本治愈)
放射(可控制肿瘤发展)
药物(溴隐亭,对催乳素腺瘤和生长激素细胞腺瘤有一定效果)
颅咽管瘤
由外胚叶形成的颅咽管的残余上皮细胞发展起来的一种胚胎残余组织肿瘤。颅内最常见的先天性肿瘤。
病因:胚胎残余学说--源于颅咽管退化过程中的残留上皮细胞。
病理:成釉细胞型和乳头状型
临床:常见于儿童(发育障碍、颅压增高、视力视野障碍等),鞍上多见。
一般无脑水肿,室间孔阻塞则出现脑积水。
CT和MRI定位及定性均较准确,MRI更优。
密度/信号复杂,多有囊变和钙化灶(蛋壳样钙化,CT);增强边缘或实质明显强化。
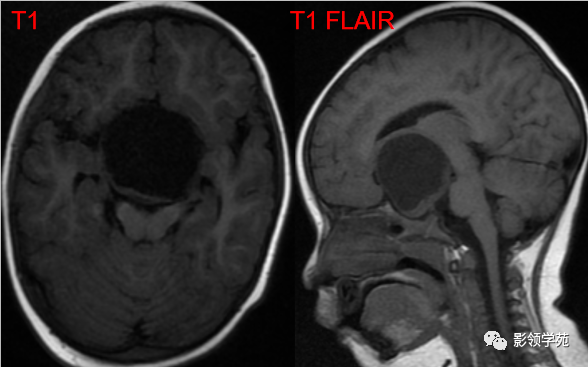
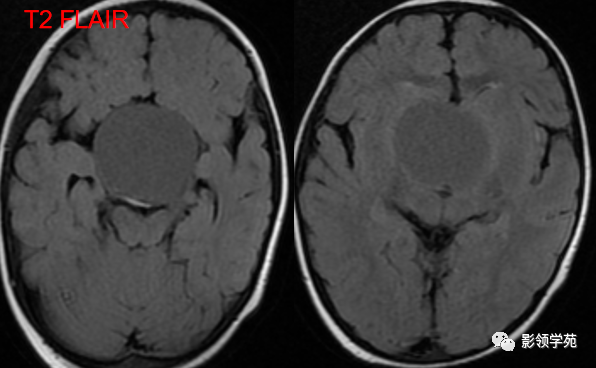
男,2岁,双视力障碍
鞍区见一类圆形囊性肿块,呈长T1长T2信号,囊壁厚薄不均。
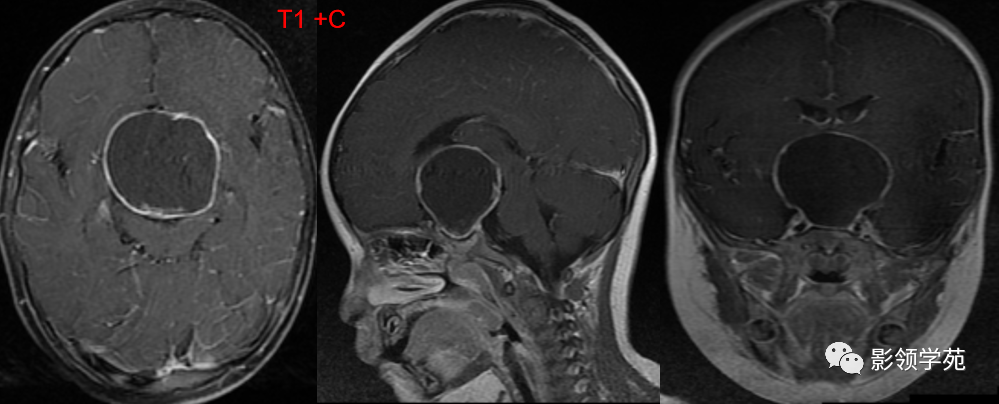
囊壁呈环状强化,囊内未见明显强化。病灶占据蝶鞍、鞍上池及第三脑室前部,边缘清楚。
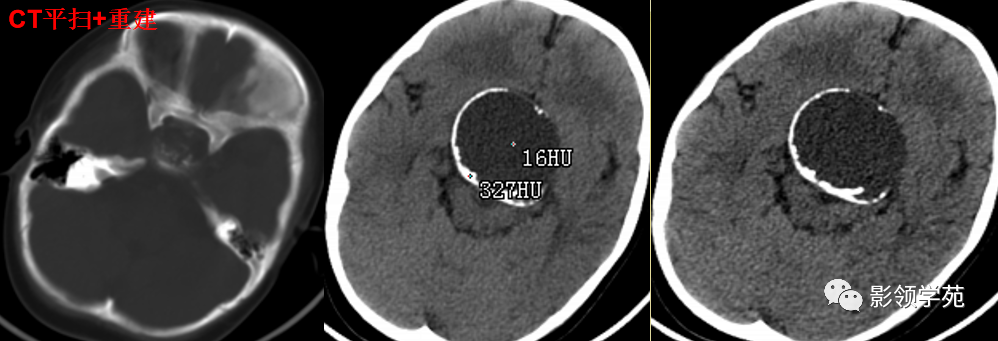
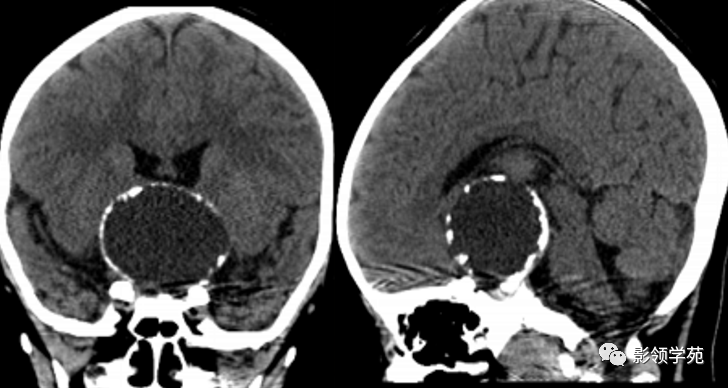
鞍区见一类圆形囊性肿块,囊壁呈蛋壳样钙化。肿块向下压入蝶鞍,向上达到第三脑室水平。
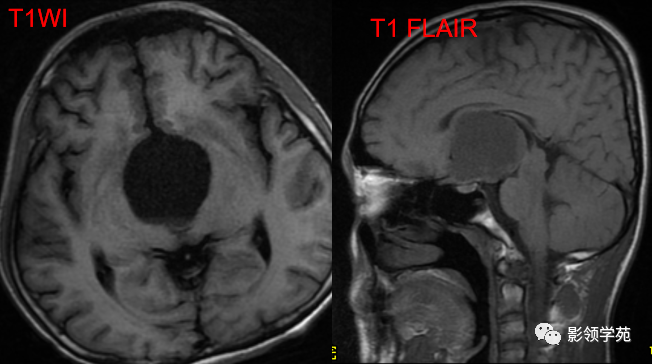
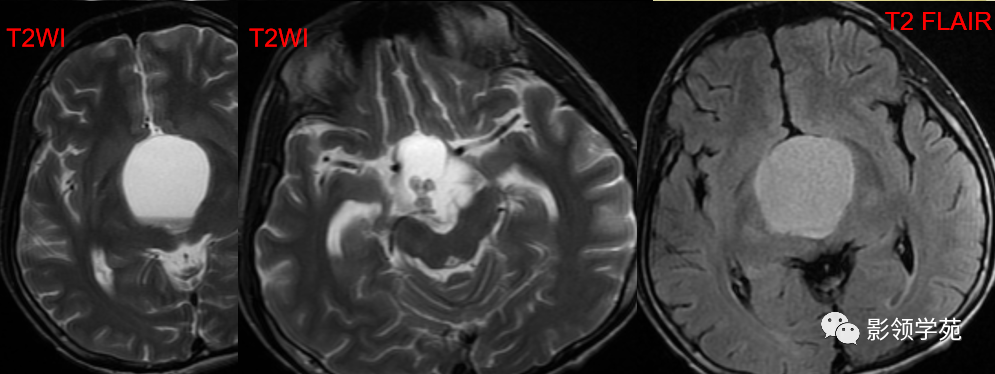
男 17岁,语言异常、视力减退、尿失禁、昏睡1月余。
鞍上池-第三脑室见一类圆形囊实性占位,边界清晰,内部以囊性长T1、长T2信号为主,信号均匀;另在囊下壁可见多发结节状实性病灶,呈乳头状向囊内凸起。

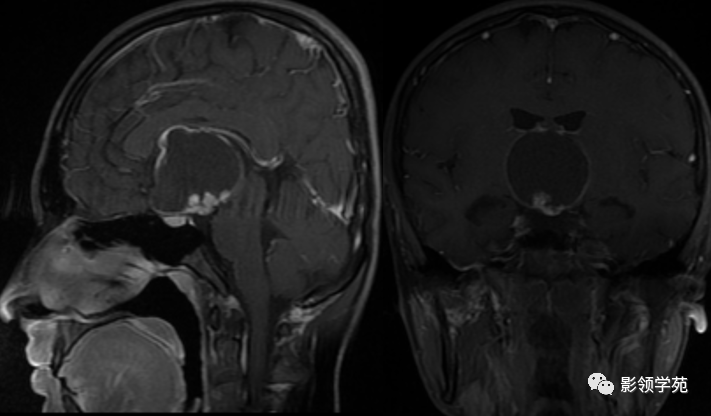
囊内实性病灶及囊壁明显强化,囊内容物无强化。视交叉受压向前移位,垂体可见,但垂体柄显示不清。中脑结构向后移位,中脑导水管通畅。
第三脑室明显变窄,双侧侧脑室、第四脑室外形正常。肿块邻近脑实质呈受压改变,关系清楚,无脑实质浸润及水肿信号。
(压迫视交叉、垂体柄、中脑;无梗阻性脑积水)
治疗:
手术为主,尽量完整切除
部分切除术后辅以局部放疗
大的囊性单腔性,可用同位素32P内放疗
脑膜瘤
是起源于蛛网膜粒帽状细胞的衍生物。
病因:一定的内环境改变和基因变异、颅脑外伤、放射性照射、病毒感染以及合并双侧听神经瘤等因素综合加速了蛛网膜细胞的分裂速度,可能是导致细胞变性的早期重要阶段。
病理:呈球形生长,有包膜,与脑组织边界清楚,可见出血或钙化,血运丰富,以广基底与硬脑膜相连。
临床:多见于成年人,女性发病率约为男性2倍。主要为压迫症状。好发部位依次为:矢状窦旁、大脑镰、脑凸面、溴沟、鞍结节等。
MRI首选,CT补充(是否钙化、有无出血、颅骨有无累及等)。
密度/信号均匀,有包膜,可有斑点状钙化;增强均匀 、显著强化,脑膜尾征。
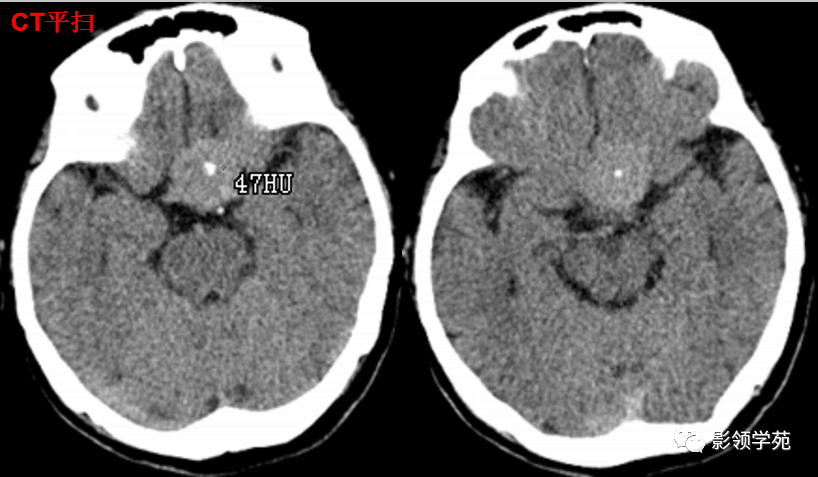
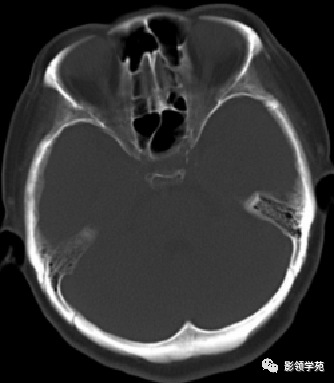
女 61岁 反复头晕3年余
鞍上可见一类圆形均匀稍高密度灶,CT值约47HU,
边界清楚,其内见一小点片状钙化灶;继发鞍上池受压伴变性。
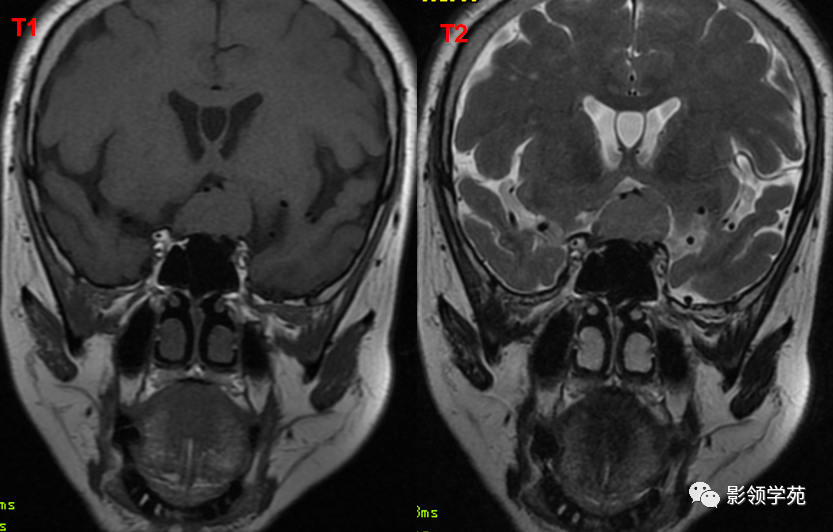
鞍区占位肿块,呈等T1等T2信号,信号均匀,边界清楚。

病灶呈均匀、显著强化(馒头样),以宽基底与前颅窝底相连,
冠状位和矢状位见脑(硬)膜尾征;
肿块突入鞍上池,向上推压视交叉,后缘紧邻垂体柄,与双侧颈内动脉相邻。
(脑膜尾征:增强扫描,肿块邻近的增厚硬脑膜呈窄带状强化,随着远离肿瘤
而逐渐变细。)
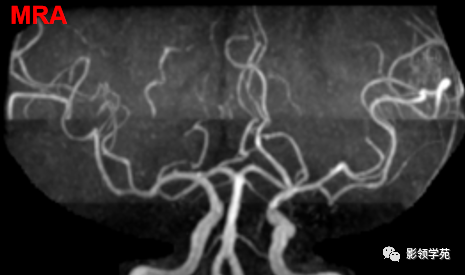
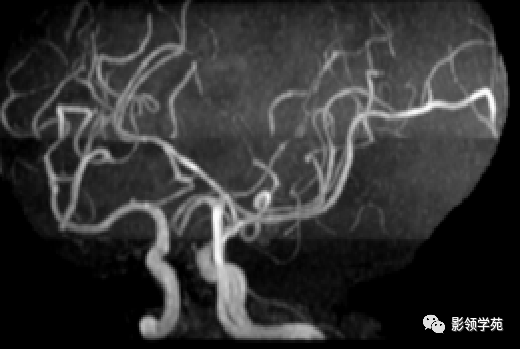
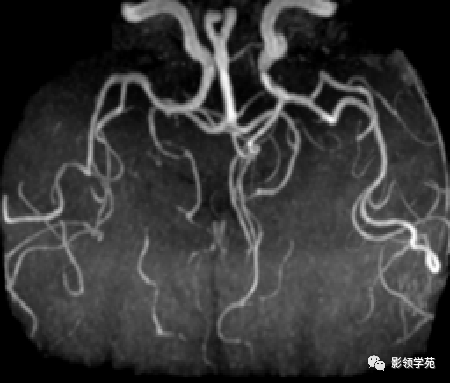
颅内动脉走形自然,管壁光滑,未见局灶性异常狭窄或扩大征象。
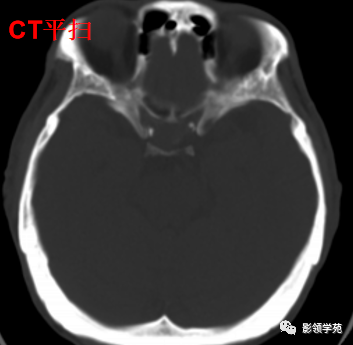
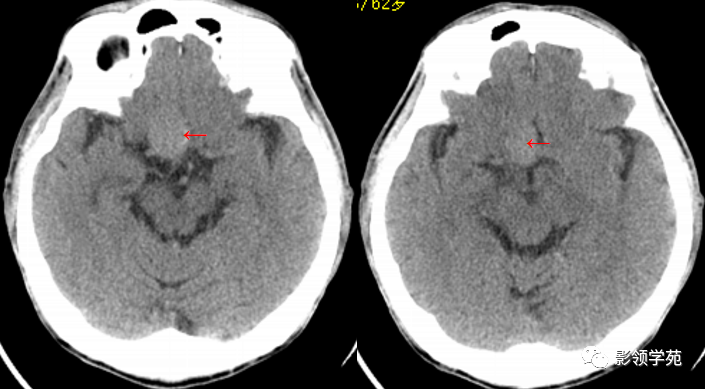
男 62岁,右眼视朦半年
鞍区见一类圆形稍高密度肿块影,密度较均匀,边界较清,位置稍偏右,向上突入鞍上池内,周围骨质未见破坏。
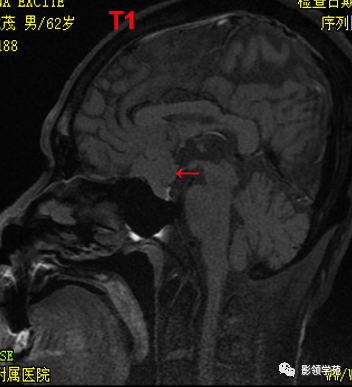
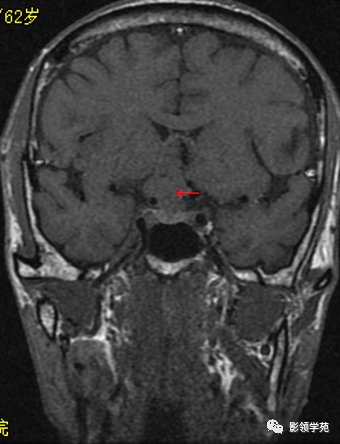
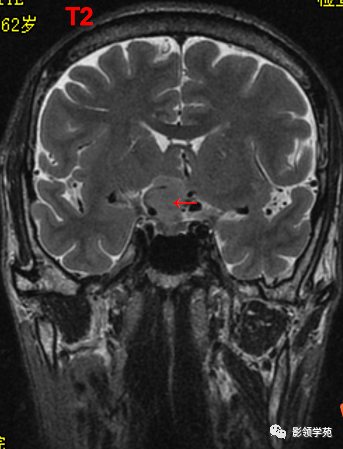
前颅窝底、鞍前区见一肿块影,呈等T1等T2信号,信号均匀,边缘清楚,以宽基底与颅底接触。
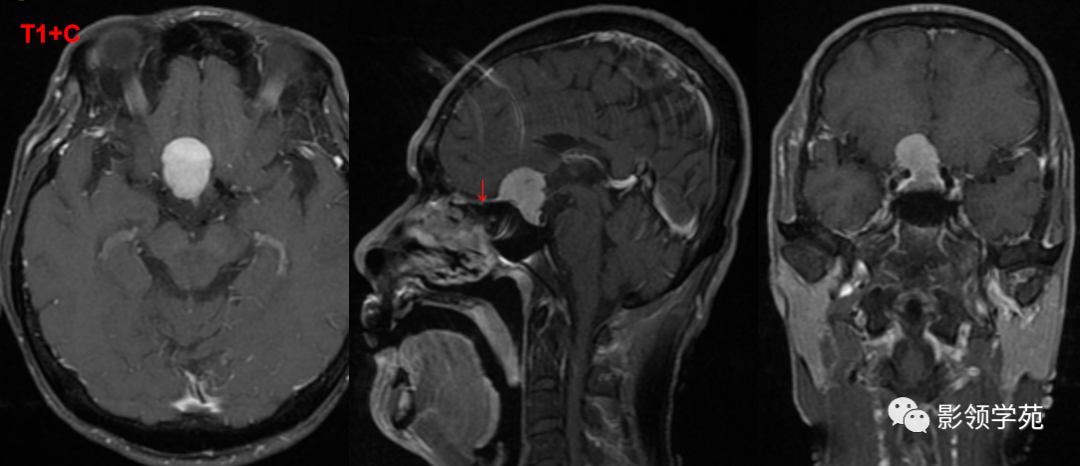
病灶呈均匀明显强化(馒头样),见脑膜尾征;肿块后缘部分进入鞍内,挤压垂体前方和视交叉,垂体柄显示不清楚。
右侧大脑前动脉A1段完全被肿瘤包绕;左侧大脑前动脉A1段与肿瘤分界不清,但无明显包绕和推移。双侧海绵窦未见异常征象。
治疗:
手术切除(最有效)
无法全切者,术后放疗
其他:激素治疗、分子生物学治疗、中医治疗等
动脉瘤
指颅内动脉的局灶性异常扩大。
病因:尚不甚清楚,多数学者认为其是在颅内动脉管壁局部的先天性缺陷和腔内压力增高的基础上引起,高血压、脑动脉硬化和血管炎等与动脉瘤的发生与发展有关。
病理:绝大多数瘤体以蒂(瘤颈)与载瘤动脉相连。根据形态分为:粟粒状、囊状、梭形、壁间(夹层)或不规则型。镜下见动脉中层在瘤颈处突然终止或逐渐消失,弹力层中纤维大多数断裂,瘤壁主要由不同厚度的胶原纤维将内膜与外膜相连,在较大的动脉瘤壁内可见较厚的玻璃样变并常合并钙化斑和形成附壁血栓。
临床:中青年发病多见。瘤未破裂时常无症状,部分病例可有癫痫、头痛、脑神经压迫症状以及由于血栓形成引起的脑缺血或脑梗死症状。破裂后常导致SAH、脑内血肿的相应症状。
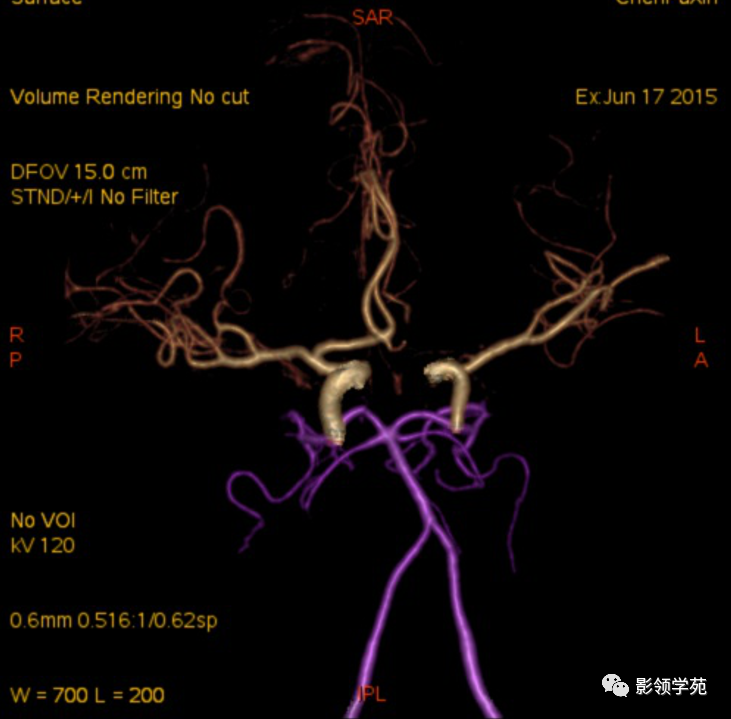
DSA-金标准、最可靠,但有创,且不能显示完全血栓化的动脉瘤,而CT、MRI则可显示。(CTA、MRA可诊断,尤其是MSCTA具有较高的敏感性和特异性。)
瘤体多为圆形、卵圆形,亦可呈不规则形;边界清楚、锐利。
影像学表现与瘤腔内有无血栓有关:
1、无血栓者:CT平扫呈稍高密度影,增强扫描呈明显均匀强化。
2、部分血栓者:CT增强扫描,中心和囊壁明显强化--靶征。
3、完全血栓者:CT平扫呈等密度影,增强时仅囊壁强化。
(无血栓者,T1WI、T2WI上均为无信号或低信号--流空效应;有血栓者,T1WI、T2WI上均为混杂信号。)


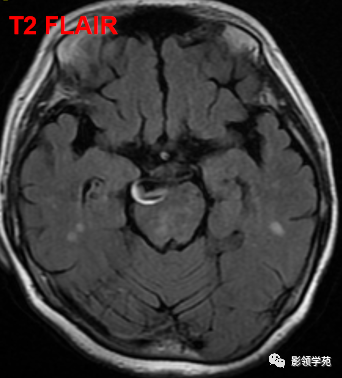
女 58岁,头晕、呕吐,桥脑右前方见一类圆形
高低混合(有血栓)T1及T2信号影,边界清楚、锐利。
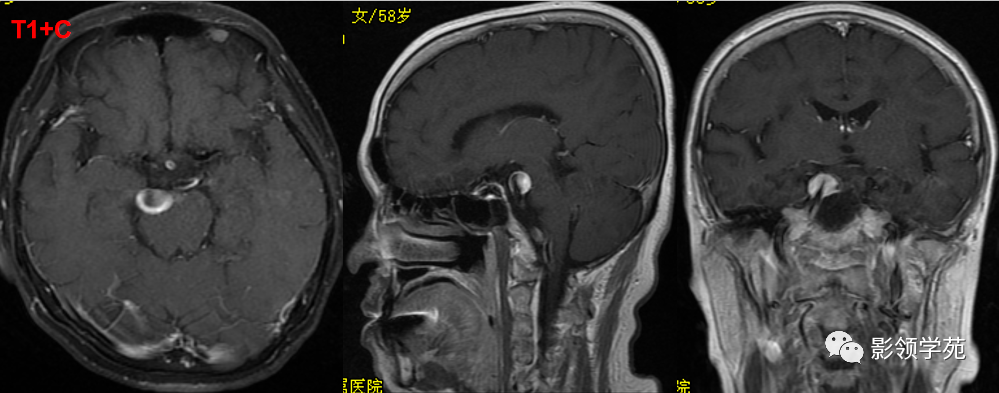
明显不均匀强化(瘤内有血栓)。与基底动脉分界不清
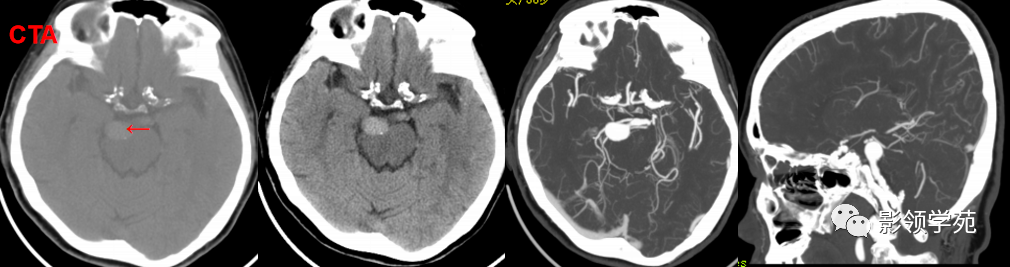
头颅CTA:基底动脉起始部血管局部瘤样突起(宽基底),无占位效应。
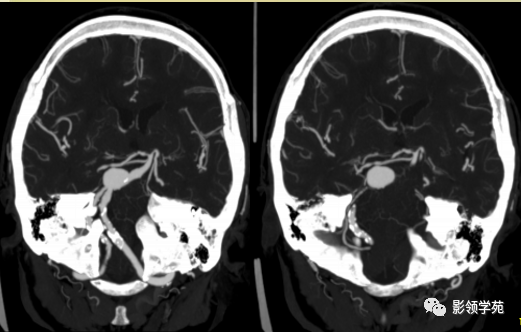
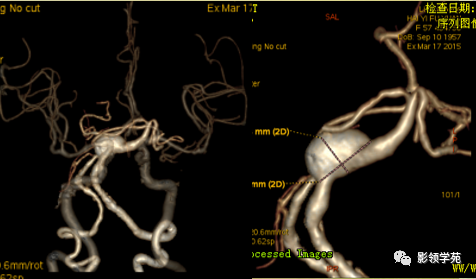
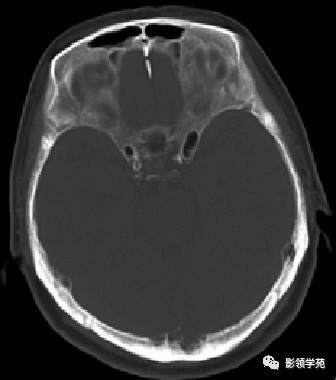
女 72岁,发现糖尿病3年余
鞍上区见一团块状稍高密度影,边界尚清,密度均匀。
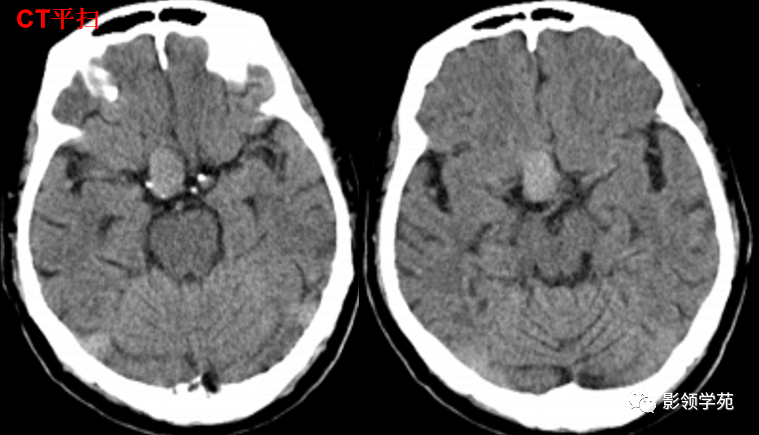
鞍上右上方见一类椭圆形流空影。
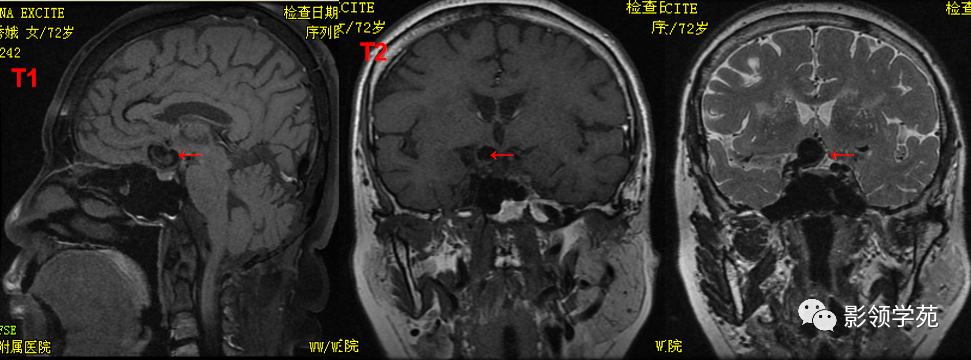
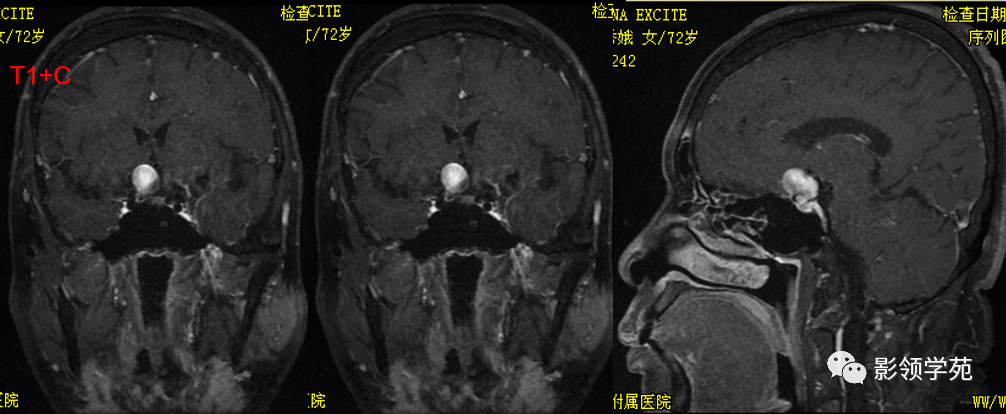
病灶明显强化(瘤内血栓未强化),边界清楚,与右侧颈内动脉海绵段分界不清。垂体大小、形态未见异常。
治疗:
手术:动脉瘤颈夹闭或结扎、动脉瘤孤立术、动脉瘤包裹术、血管内介入治疗
破裂出血后的非外科治疗:防止再出血、降低颅内压、脑脊液引流(脑室引流、腰椎穿刺或腰大池引流)、防治脑血管痉挛
鞍区常见肿瘤的影像鉴别要点
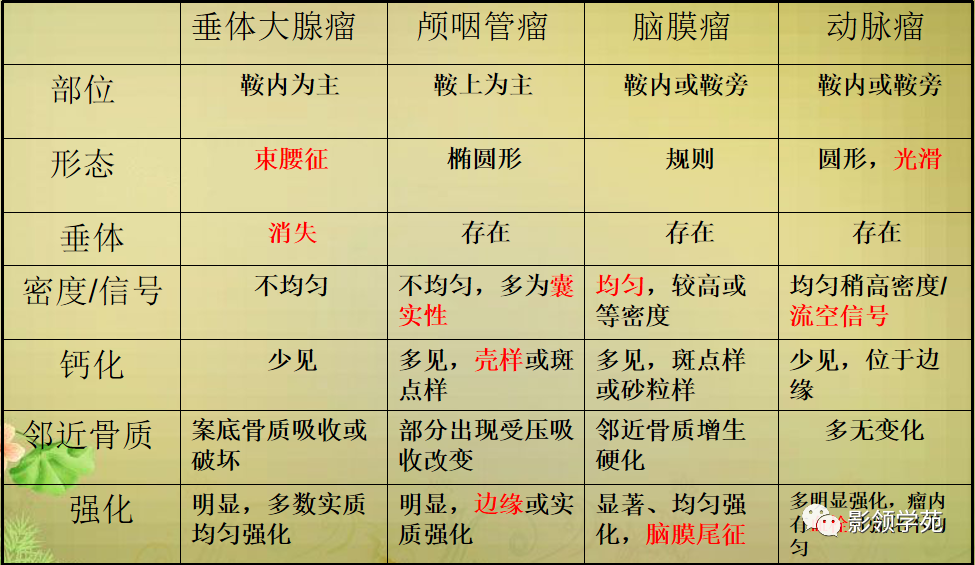
新进展:
术前垂体腺瘤与鞍区非垂体起源的肿瘤相鉴别对于制定手术方案十分重要。CT和MRI能够为鉴别诊断提供线索,这些线索和鉴别诊断对于神经外科医生十分重要,能够避免“经碟入路”肿瘤未能全切的尴尬局面并且减少并发症的出现。
MRI增强扫描能够清晰地呈现鞍区占位性病变的大小范围、形态特征、角落边缘以及病变内部组织的详细情况。只要充分认识鞍区占位的影像学特征并结合有关临床资料,进行全面综合分析,将有助于进一步提高诊断的准确率。
MRS
看图识瘤
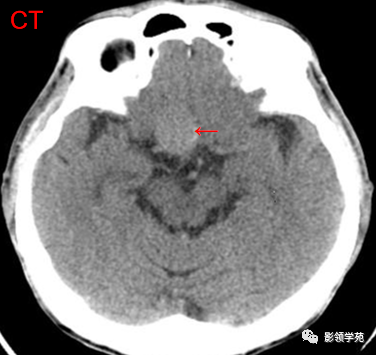
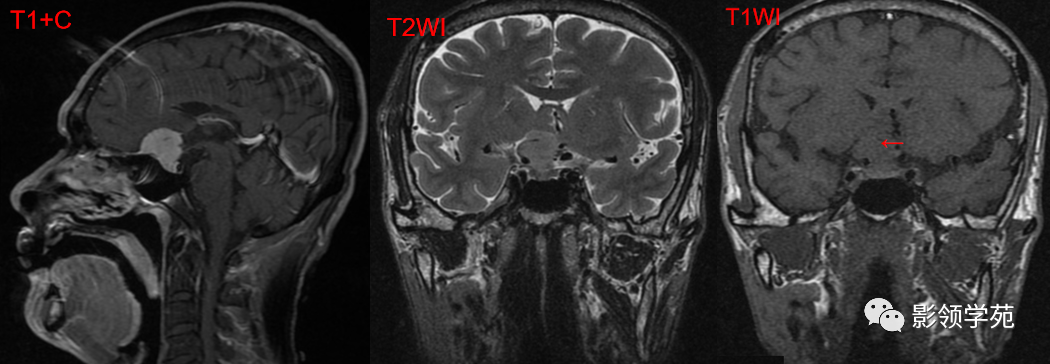
脑膜瘤:均匀,明显强化,脑膜尾征
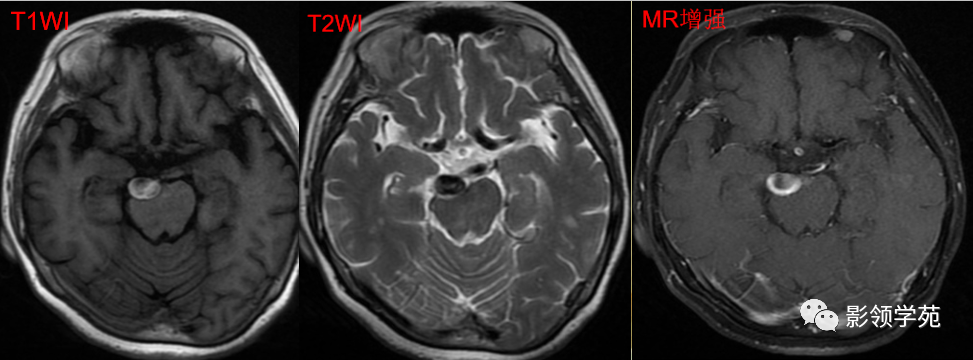
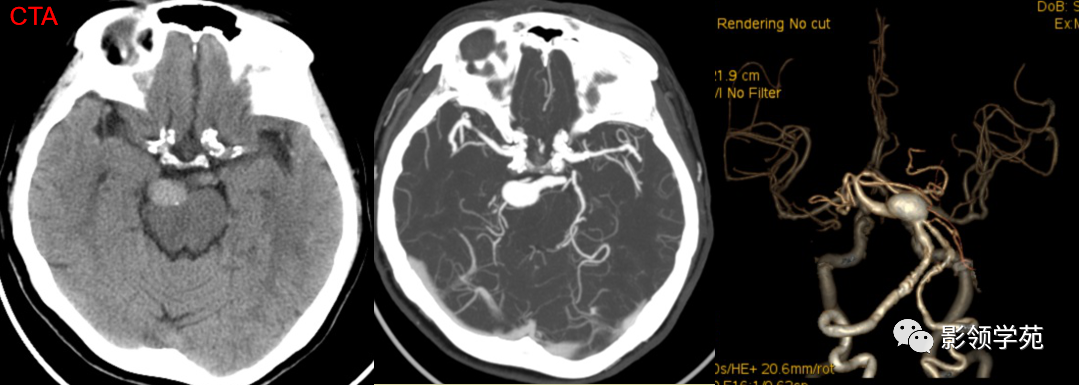
动脉瘤:光滑,流空信号,CTA、MRA

垂体大腺瘤:欠均匀
束腰征、雪人征
垂体消失