Eur Radiol:关于胰腺导管腺癌常见的漏诊、误诊因素你知道吗?
时间:2021-04-13 11:01:25 热度:37.1℃ 作者:网络

胰腺导管腺癌(PDAC)是一种预后极差的恶性肿瘤,预计在未来10年将成为癌症相关死亡的第二大原因。手术切除是治疗PDAC的唯一方法。然而,半数以上的PDAC患者由于病灶弥散、确诊时多已晚期,因此错过最佳的手术治疗时机。
PDAC的临床诊断具有挑战性。因其临床症状多不典型,多达三分之一的患者在临床上被误诊。由于最初被误诊的PDAC患者在诊断时与晚期疾病的更高风险相关,因此早期发现对改善患者预后至关重要。
影像学在PDAC的诊断和分期中起着至关重要的作用。然而,PDAC的影像学诊断同样具有挑战性。PDAC的影像学表现通常很微妙,与胰腺炎或其他良性肿瘤的许多表现存在重叠,使其早期影像学表现可能被忽略,因此导致误诊或诊断延迟。
最近,我们进行了一项回顾性研究,评估影像学相关延迟诊断PDAC的程度和影响。在对纳入该研究的患者的US、CT和MR影像学检查进行回顾的过程中,我们。由于早期检测是改善PDAC患者预后的关键,本文的目的是
近日,发表在European Radiology杂志的一项研究回顾性的分析了胰腺导管腺癌(PDAC)漏诊或误诊的US、CT和MR影像学检查结果,并发现了与PDAC漏诊或误诊相关的关键肿瘤、影像学和认知因素,向临床强调了可能影响PDAC诊断的相关因素。

本研究回顾了2014年和2015年诊断为PDAC的66/257例患者(26%,平均年龄73.7岁)中的107项检查,这些检查中均有先前研究中发现的影像学方面的漏诊或误诊。对于每个患者,影像学图像和报告由两名放射科医生独立审阅,并一致记录了以下可能混淆评估的因素:固有的肿瘤因素、并发的胰腺病理、技术限制和认知偏差。记录与每次检查相关的PDAC的继发表现,并与原始报告进行比较,以确定哪些发现被遗漏。
影像学表现漏诊66/107例(62%),误诊49/107例(46%)。大多数漏诊的肿瘤为大小< 2 cm(45/107, 42%)、CT上表现为等密度(32/72,44%)或无形态变形(44/107,41%)。大多数(29/ 49,59%)误诊为无并发症的胰腺炎。几乎所有的检查(94/ 107,88%)都表现出继发表现,其中胰管扩张最常见(65/107,61%),血管侵犯最常漏诊(35/39,90%)。在CT和MRI检查中,88例中有28例(32%)的对比剂剂量不足。在55/107(51%)的检查中发现,非注意盲视是最常见的认知偏差。
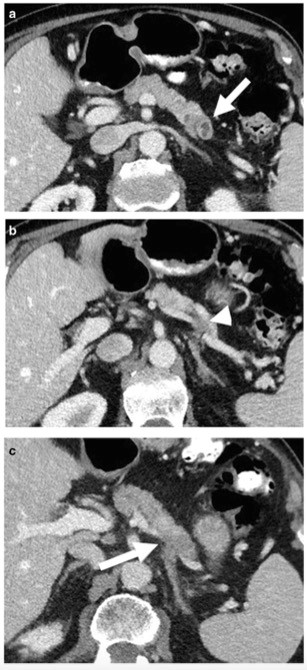
图1 一位82岁的男性,病理诊断为PDAC,临床症状表现为右腹部肿胀和疼痛。 a,b轴位门静脉期CT图像显示胰腺尾部的实性肿块(箭头)。肿瘤侵犯脾静脉(b,箭头),导致胃旁分支未显示。本例在首次影像学检查中漏诊了血管侵犯,并诊断为乳头状粘液性肿瘤,建议在6个月内进行随访。 c 6个月后进行的轴位门静脉期CT图像显示,等密度肿块的大小随着局部浸润的进展而逐渐增加,并侵犯至左肾上腺(箭头)。该患者接受了Whipple's治疗,在两年后因转移性PDAC去世。
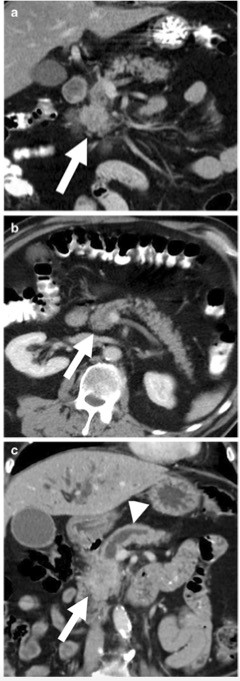
图2 男性,78岁,病理诊断为PDAC,表现为上腹痛,白细胞计数19×109/L。门静脉期(c)冠状位和(b)轴位增强CT图像显示,与其他胰腺实质相比,胰头和钩突(箭头)异常肿大,未见胰管扩张。原影像学报告检查结果为正常。未发现导致患者白细胞计数升高的病理原因。(c)7个月后患者出现黄疸时行CT增强检查,门静脉期(c)冠状位图像显示,钩突处肿块增大(箭头),伴胰管扩张(箭头)和肝内管扩张。由于患者有肝和淋巴结转移(未显示)则接受姑息性化疗,8个月后死亡。
本研究指出了PDAC在诊断和分析中各种“陷阱”,包括肿瘤的内在特征、继发表现、技术因素和认知偏差,认识到这些“陷阱”可以帮助放射科医生对PDAC进行早期且准确的诊断和描述。
原始出处:
Jessie D Kang,Sharon E Clarke,Andreu F Costa.et al. Factors associated with missed and misinterpreted cases of pancreatic ductal denocarcinoma.DOI:10.1007/s00330-020-07307-5


