【衡道丨病例】1例附件高级别浆液性癌转移到结肠的病例引起的反思
时间:2024-10-22 10:03:39 热度:37.1℃ 作者:网络
病史
女性,73岁,发现头皮肿物40多年,2月前无明显诱因出现便秘,1-3天/次,干结如羊屎,色偏黑,排便不畅,伴左下腹隐痛,因疼痛剧烈而呕吐2次,伴有口干口苦。患者吃饭睡眠尚可,近1年余体重下隆约10余斤。
内镜
降结肠近脾曲可见肠腔扭曲狭窄伴水肿明显,黏膜糜烂,质地较脆,触之易出血,取组织3块送检。余降结肠、乙状结肠、直肠所见肠壁光滑,色泽淡红,血管纹理清晰。
镜下所见
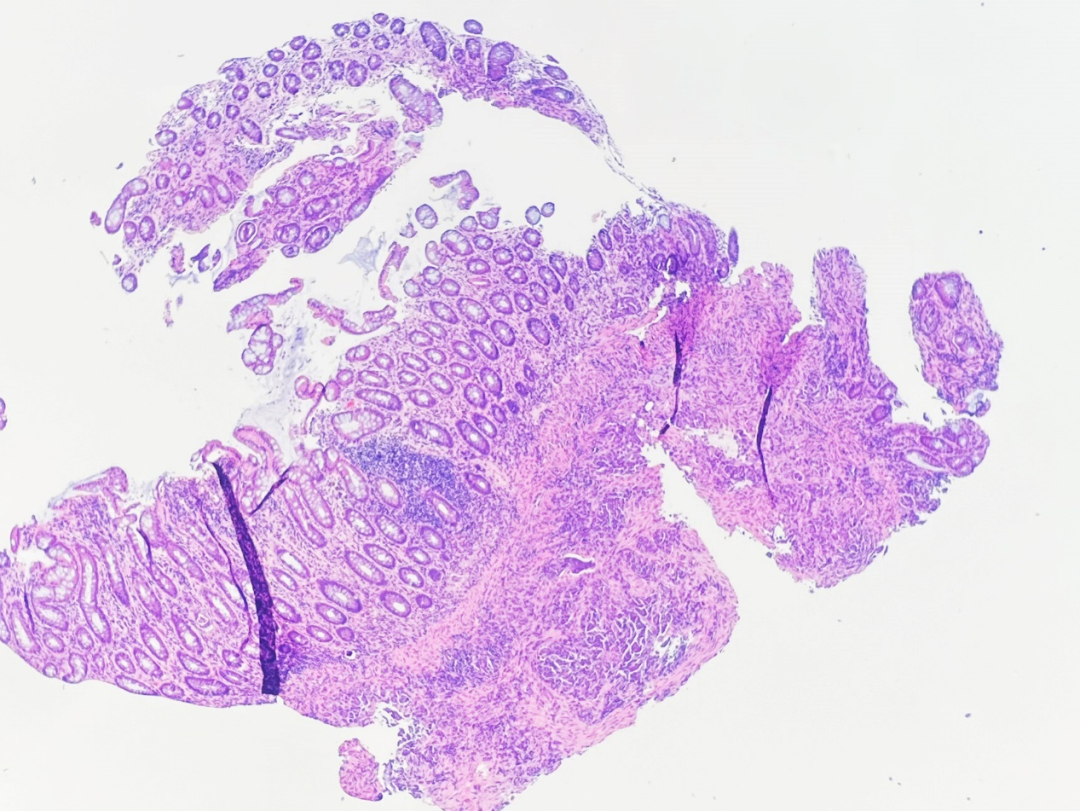
图1.低倍镜下,纤维化红染的间质中可见杂乱排列的深染的肿瘤细胞,残余的表面上皮及固有腺体形态未见异常。
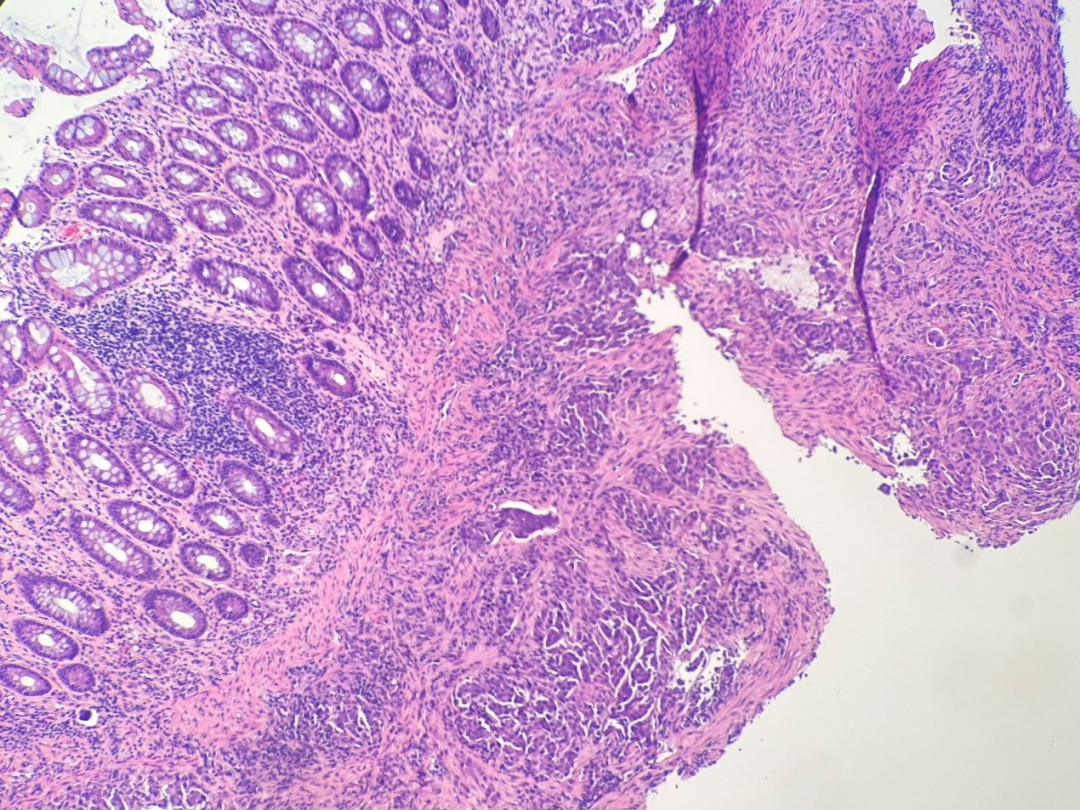
图2.肿瘤细胞周围可见慢性炎细胞浸润及收缩裂隙。
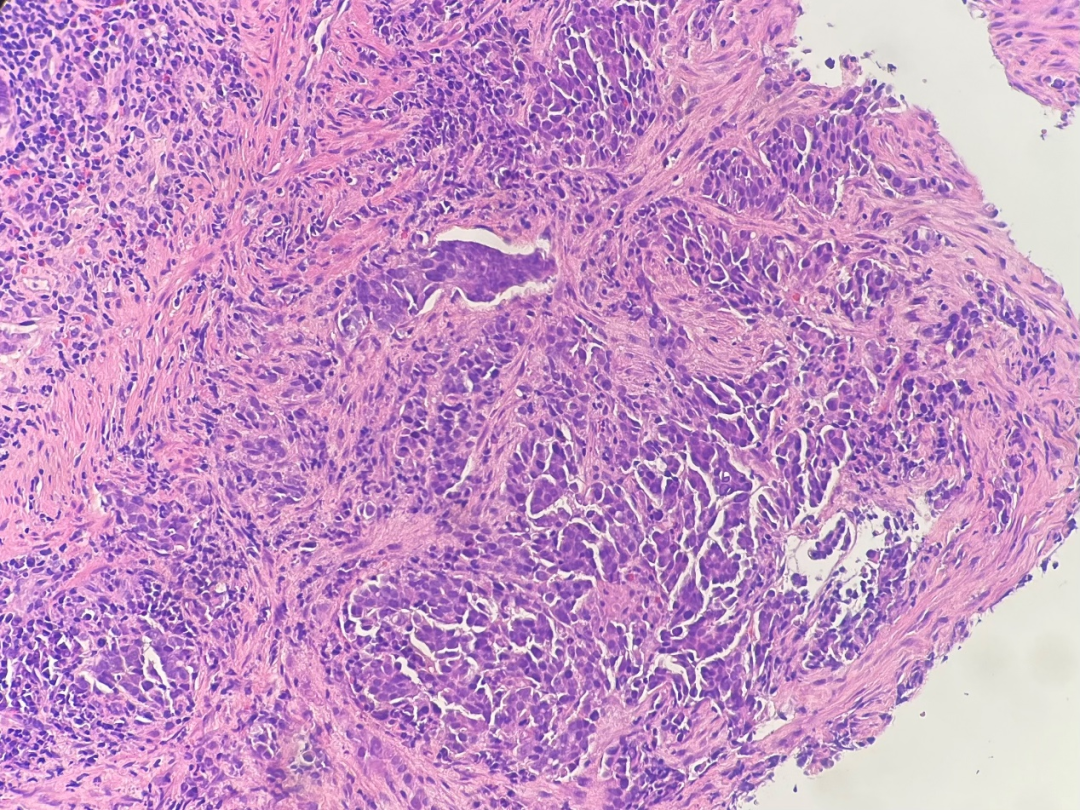
图3.肿瘤细胞以小巢状排列为主,未见明显腺样结构和器官样结构。
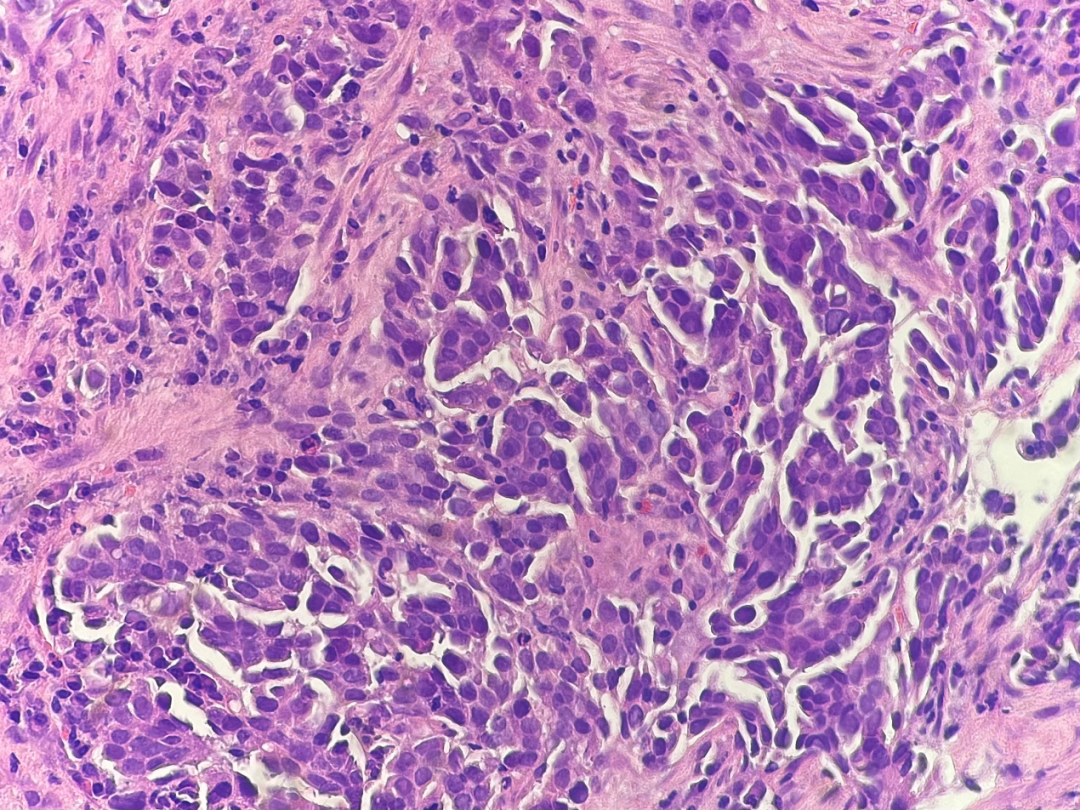
图4.高倍镜下,肿瘤细胞异型性明显,核大深染,胞浆嗜碱性,核浆比高。
HE初诊思路及印象
患者为老年女性,有大便习惯的改变及体重明显下降的病史,内镜显示降结肠脾曲黏膜糜烂、质脆易出血。镜下见粘附性尚可的异型肿瘤细胞杂乱排列成小巢状。
结合病史、内镜及组织学形态,首先考虑到的是结肠原发的低分化癌。结肠低分化癌主要包括腺癌、鳞状细胞癌和神经内分泌癌。虽然这个病例没有明显的腺样结构,但仍然首先考虑低分化腺癌,因为腺癌是结肠最常见的癌,我们的诊断中要优先考虑常见病。而鳞癌虽然经常形成巢状结构,但往往发生在靠近直肠肛管的位置;神经内分泌癌中的小细胞癌的细胞体积更小,核浆比更高,核分裂、凋亡更多,细胞常常挤压变形;大细胞神经内分泌癌除了核分裂象更多之外,多能看见器官样结构,细胞核空泡状,核仁明显。
第一轮免疫组化
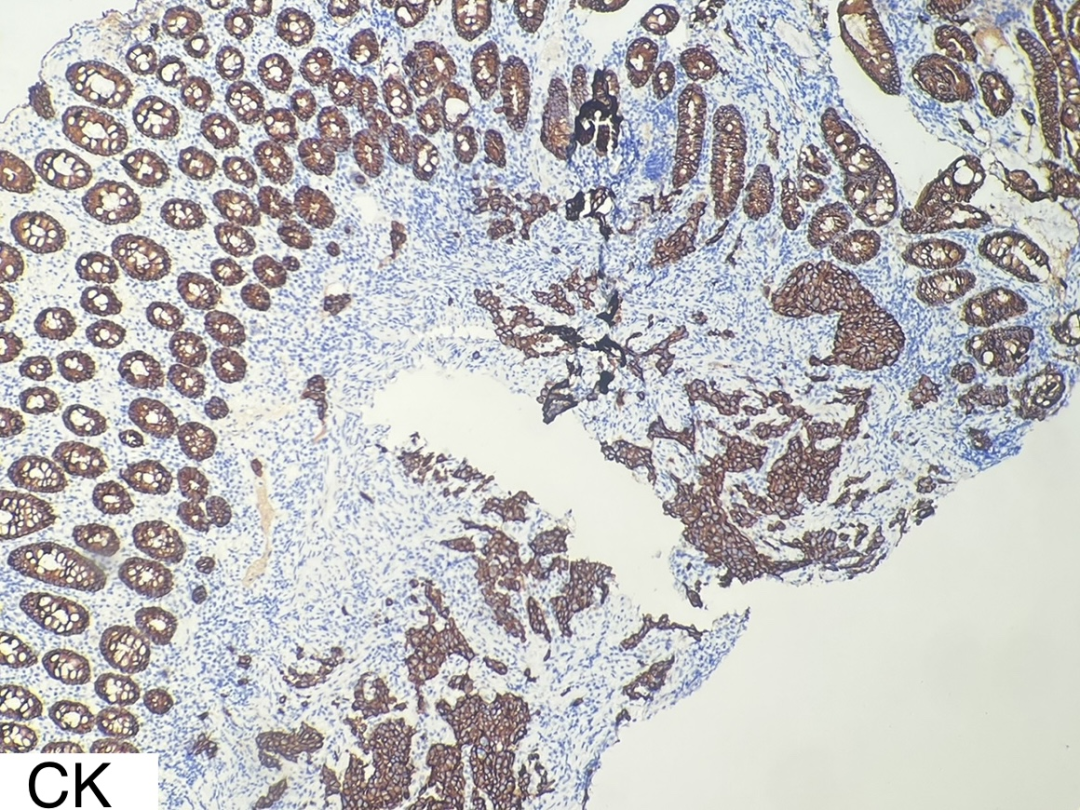
图5
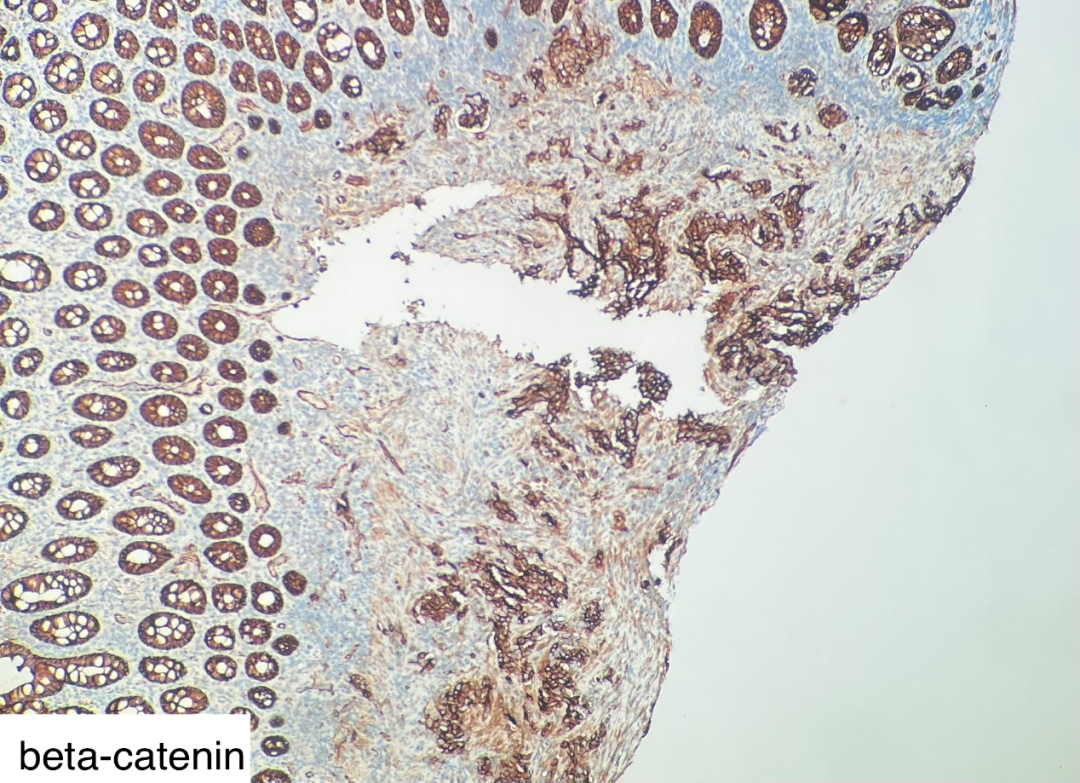
图6

图7
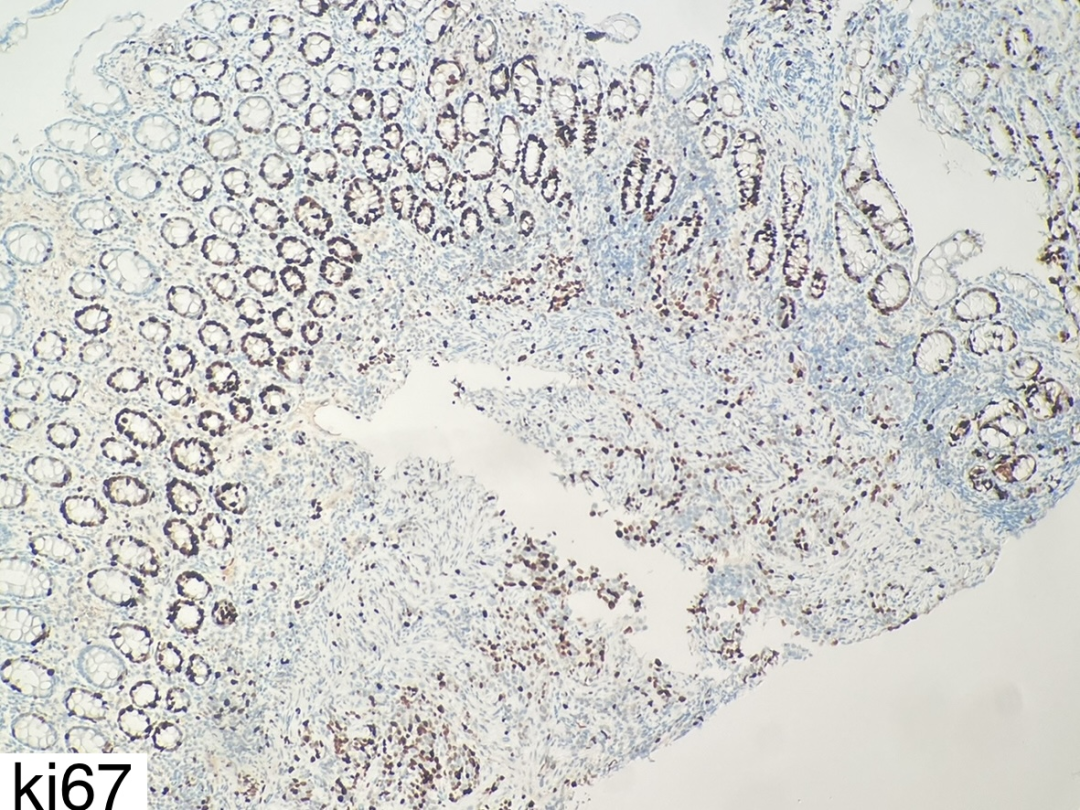
图8
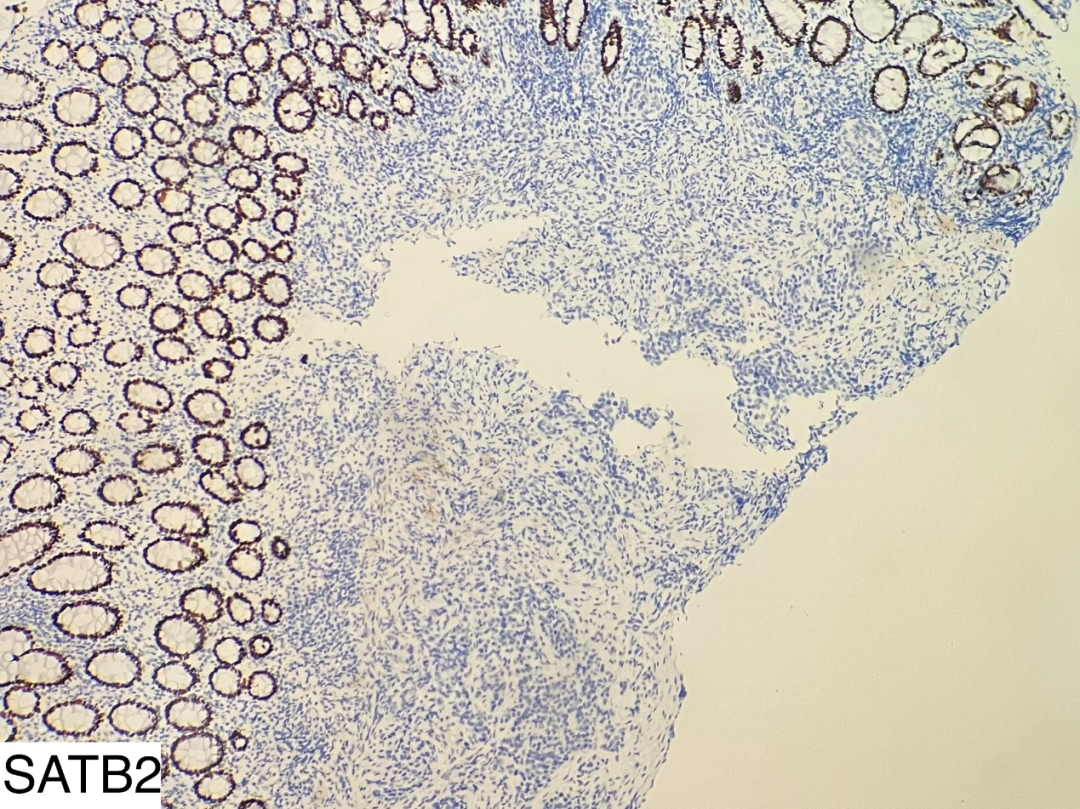
图9
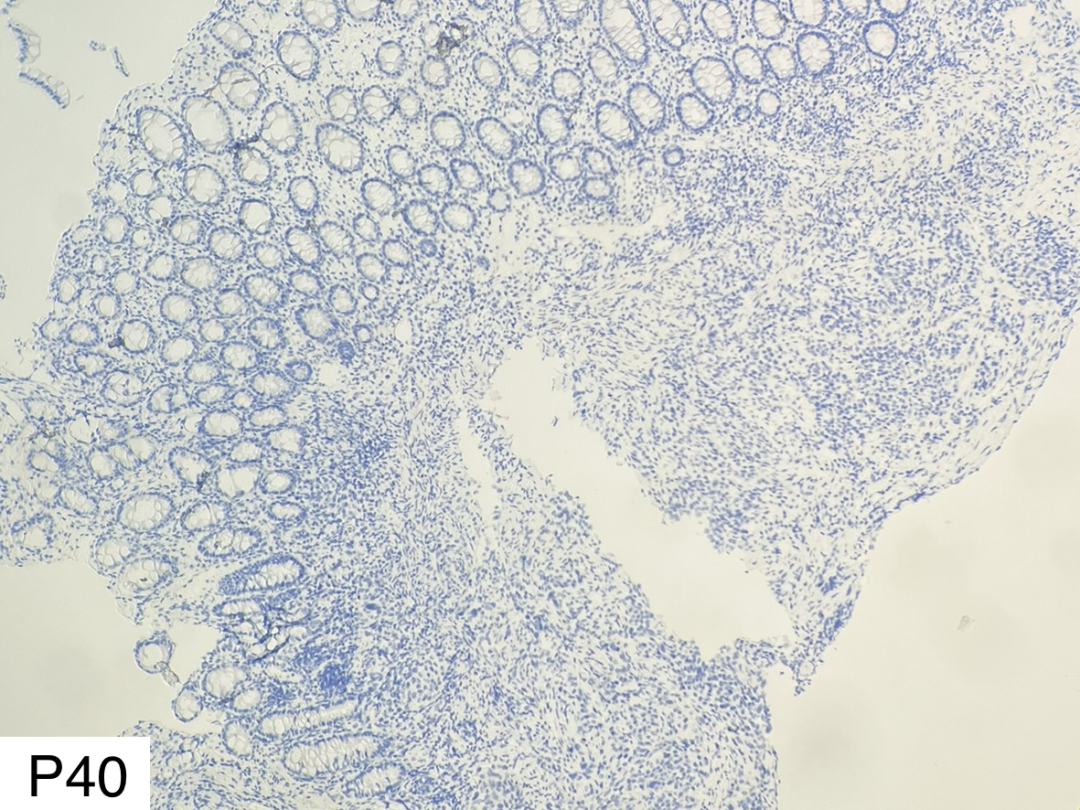
图10
免疫组化:
CK(+)、β-catenin(膜+)、p53(弥漫强阳性,错义突变型)、MLH1(+)、PSM2(+)、MSH2(+)、MSH6(+)、CK5/6(散在+)、p40(-)、SATB2(-)、Villin(-)、Syn(-)、cgA(-)、ki67核阳性指数约50%。
免疫组化结果分析:
肿瘤细胞表达广谱角蛋白CK,p53错义突变,ki67增殖指数高,这三项免疫组化支持低分化癌的诊断。但结肠腺癌相关的标记SATB2及Villin均阴性,不支持结肠腺癌的诊断。鳞状细胞癌相关的标记CK5/6散在阳性,P40阴性,不支持鳞状细胞癌的诊断,因为诊断鳞状细胞癌要求CK5/6或P40弥漫强阳性。神经内分泌癌相关的标记Syn、cgA阴性,不支持神经内分泌癌的诊断。错配修复相关蛋白MLH1、PSM2、MSH2、MSH6均无缺少,提示肿瘤为微卫星稳定型。
思考:
虽然是低分化癌,但又无法归入结肠癌的常见亚型。这个时候就应该换一个思路,除了结肠的原发肿瘤,应该考虑到继发性肿瘤的可能,如其它恶性肿瘤直接累及或转移到结肠。
再次回顾HE切片
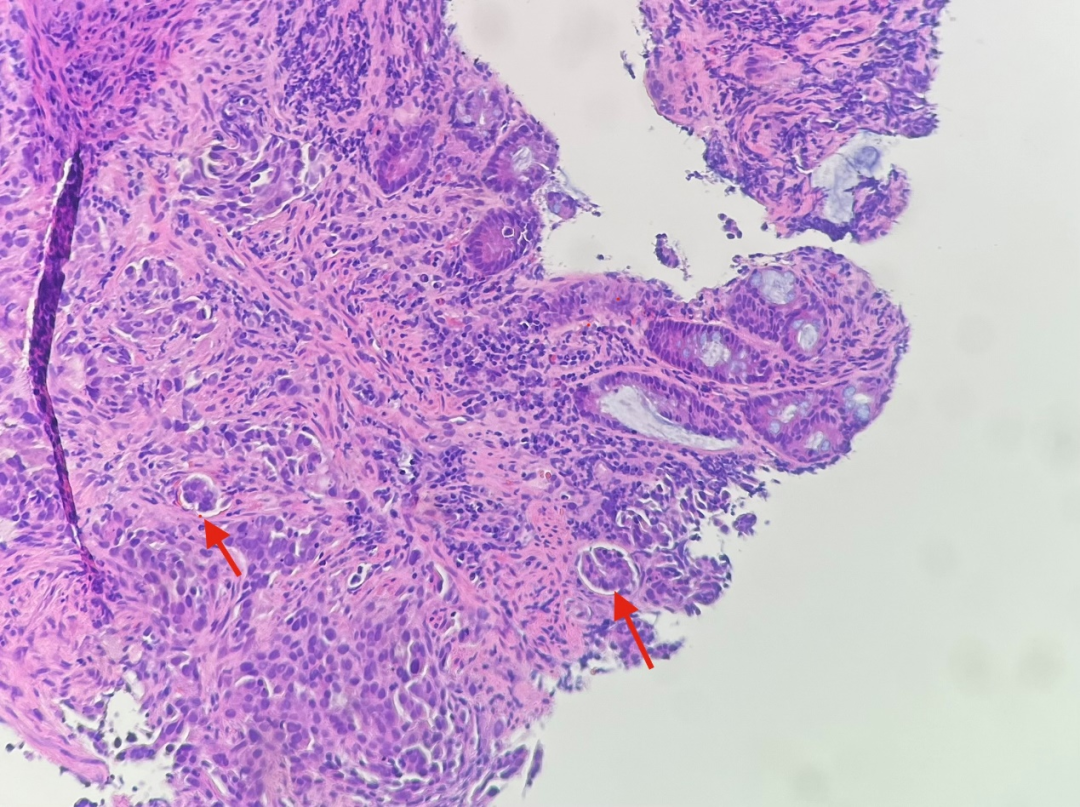
图11
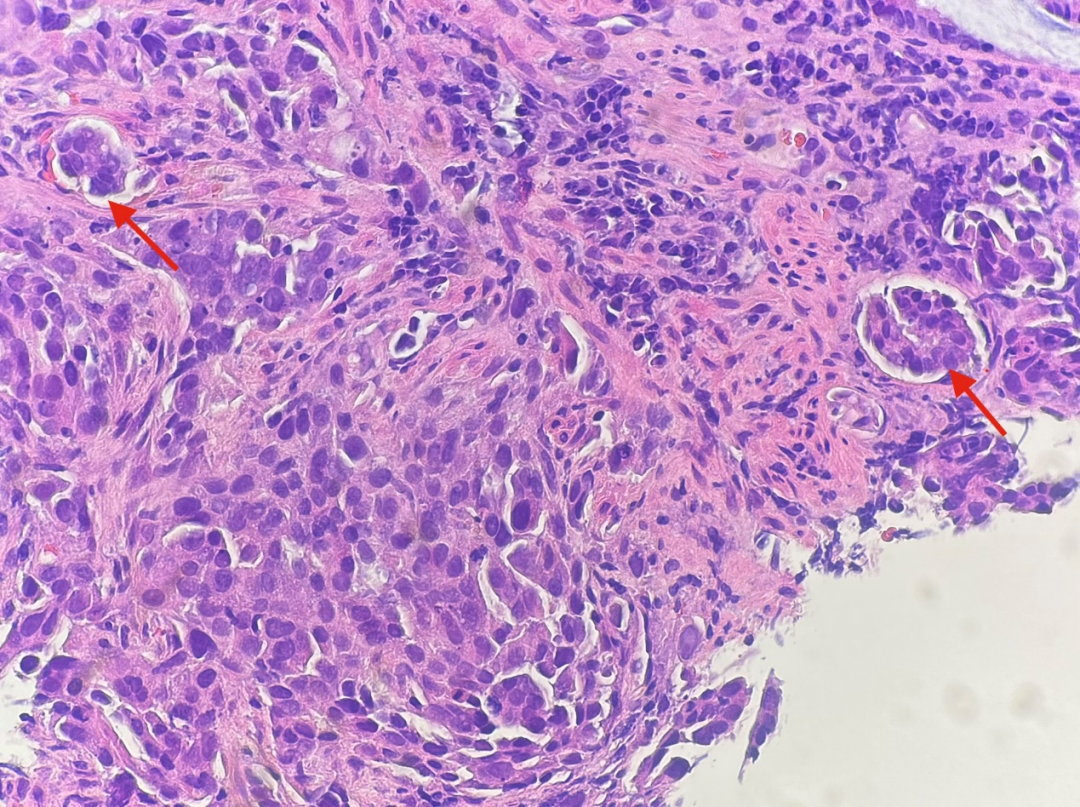
图12
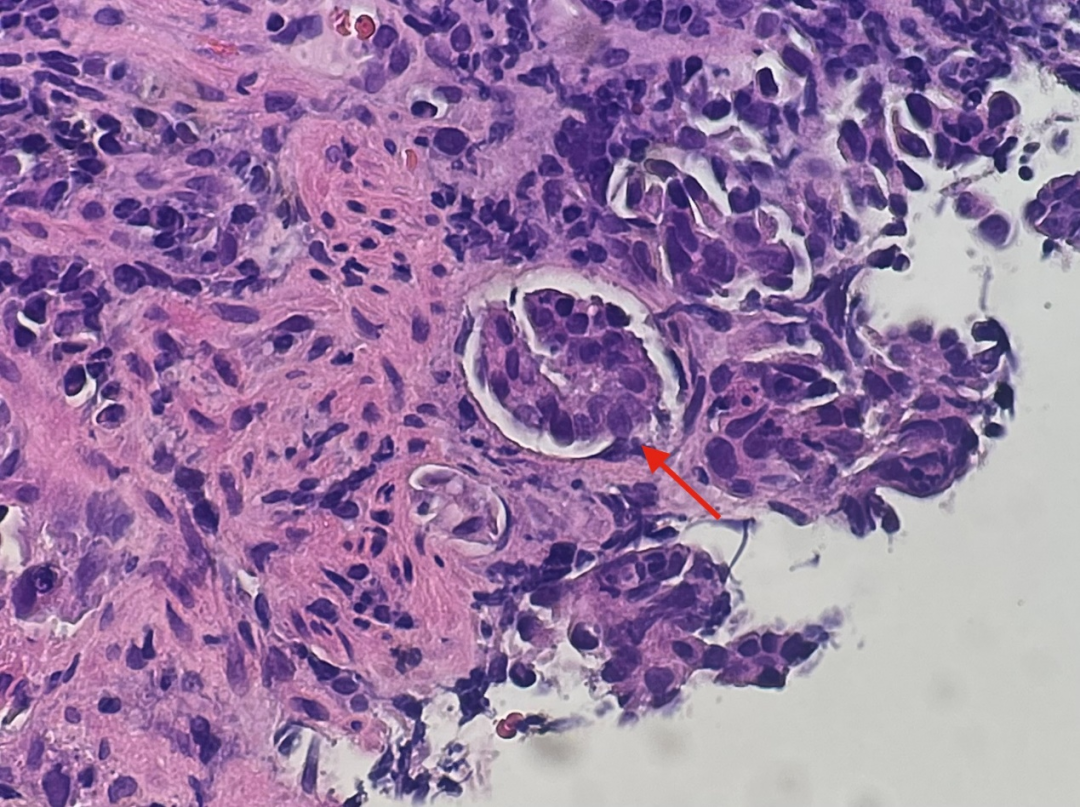
图13
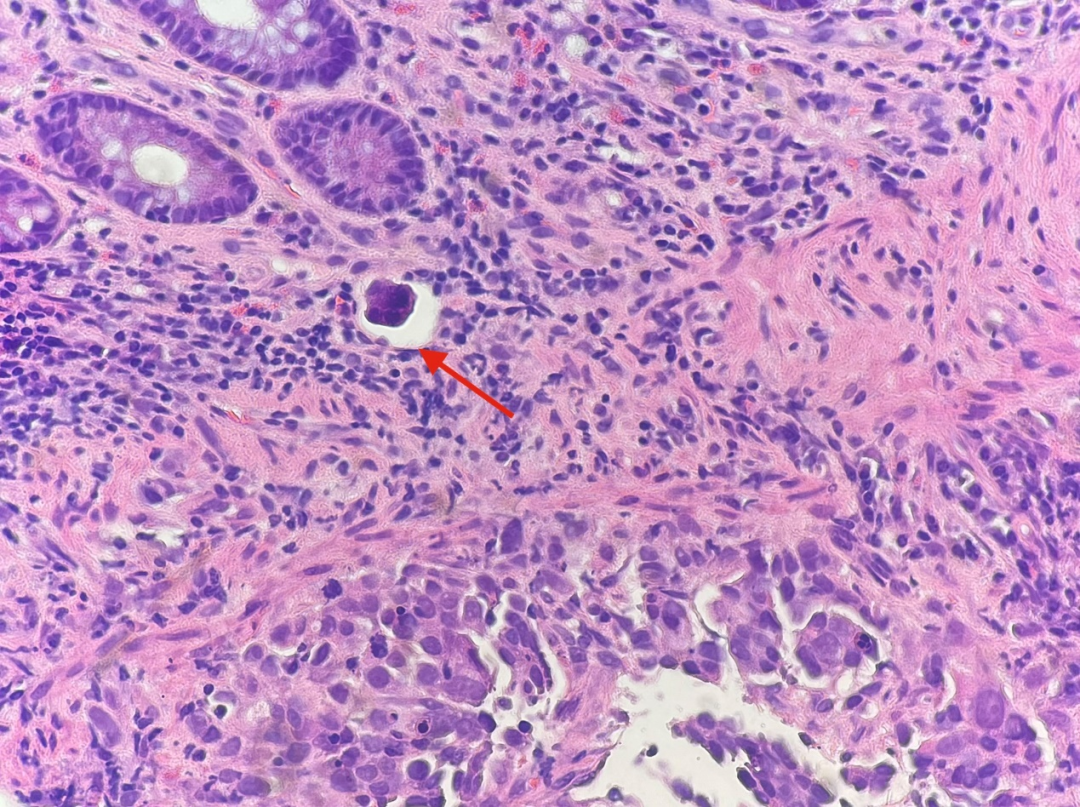
图14
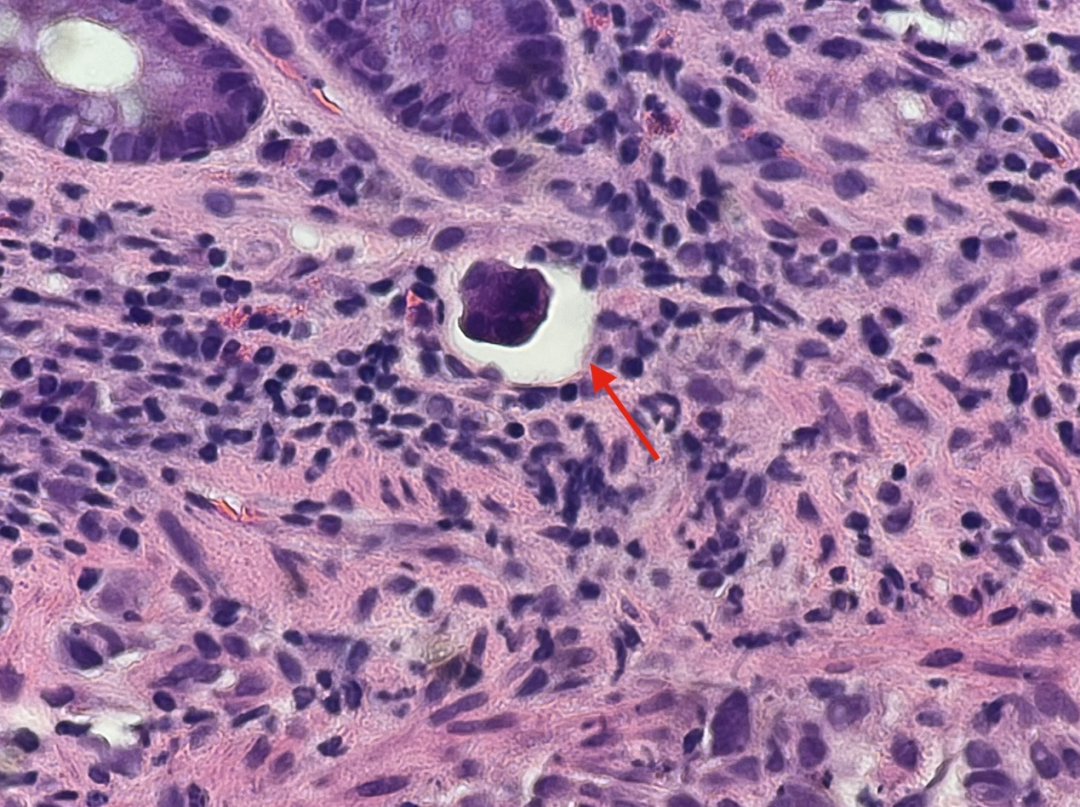
图15
回顾HE切片发现了较多的脉管内癌栓(图11-图15,红色箭头),再加上残余的表面上皮及固有腺体形态均未见上皮内瘤变,而且肿瘤细胞主要位于黏膜肌层,而非黏膜固有层内,更加肯定了肿瘤为转移而非原发的设想。
马上查阅临床资料,腹部增强CT显示:降结肠远段肠壁不均匀增厚,强化不均,长约6.1cm,浆膜面毛糙。右侧附件区见不规则软组织团块,大小约7.1cm×5.8cm,增强后强化不均匀。考虑肿瘤性病变,伴腹膜种植转移,肝包膜受侵可能,腹腔、腹膜后、心膈角区、双侧盆壁多发肿大淋巴结,腹盆腔少量积液。肿瘤标记物检测显示:CA125增高(165.5 u/ml),而CEA、CA19-9及AFP均正常。
CA125的升高最常见于女性生殖系统肿瘤,CEA和CA19-9的升高最常见于消化系统肿瘤,AFP升高最常见于肝脏肿瘤。
综合组织形态学(脉管内癌栓)、影像学资料(附件占位)及实验室检查(CA125升高),需要重点考虑卵巢的低分化癌。卵巢癌的常见类型包括浆液性癌、黏液性癌和宫内膜样腺癌,其中最容易出现p53突变和腹膜种植转移的类型,要首先考虑高级别浆液性癌。为了证实我们的设想,补染了WT-1和pax-8的免疫组化,如下图所示,WT-1和pax-8均为阳性表达。
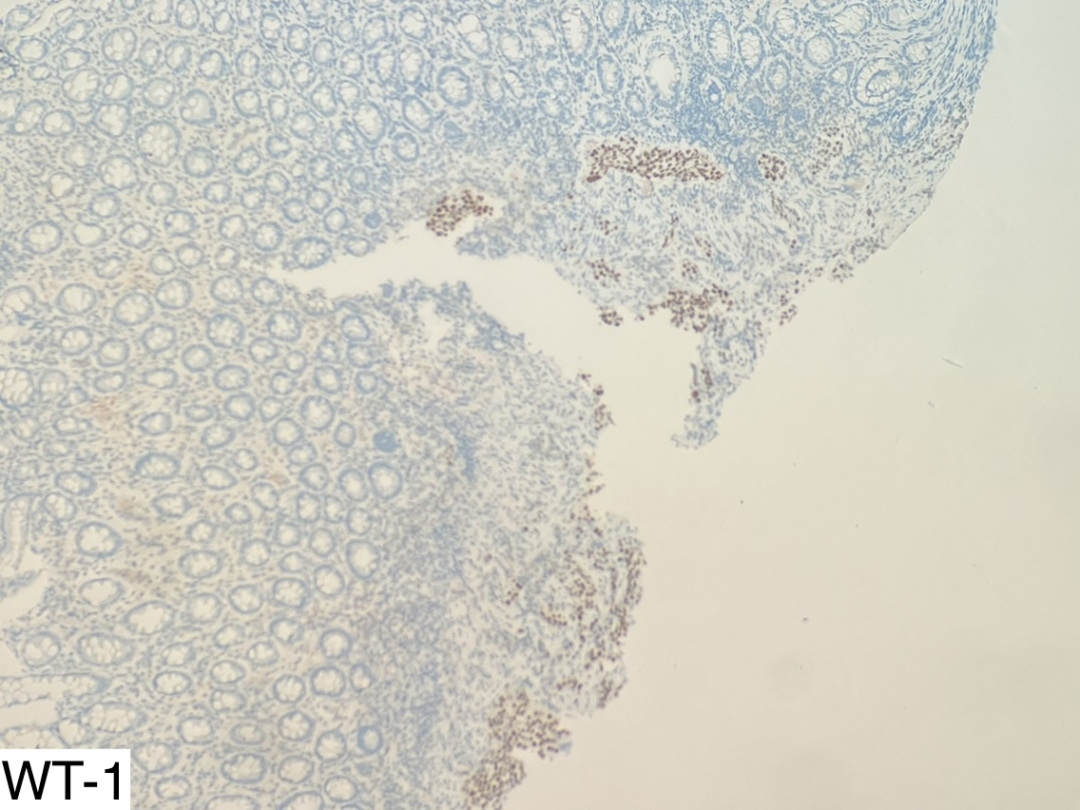
图16
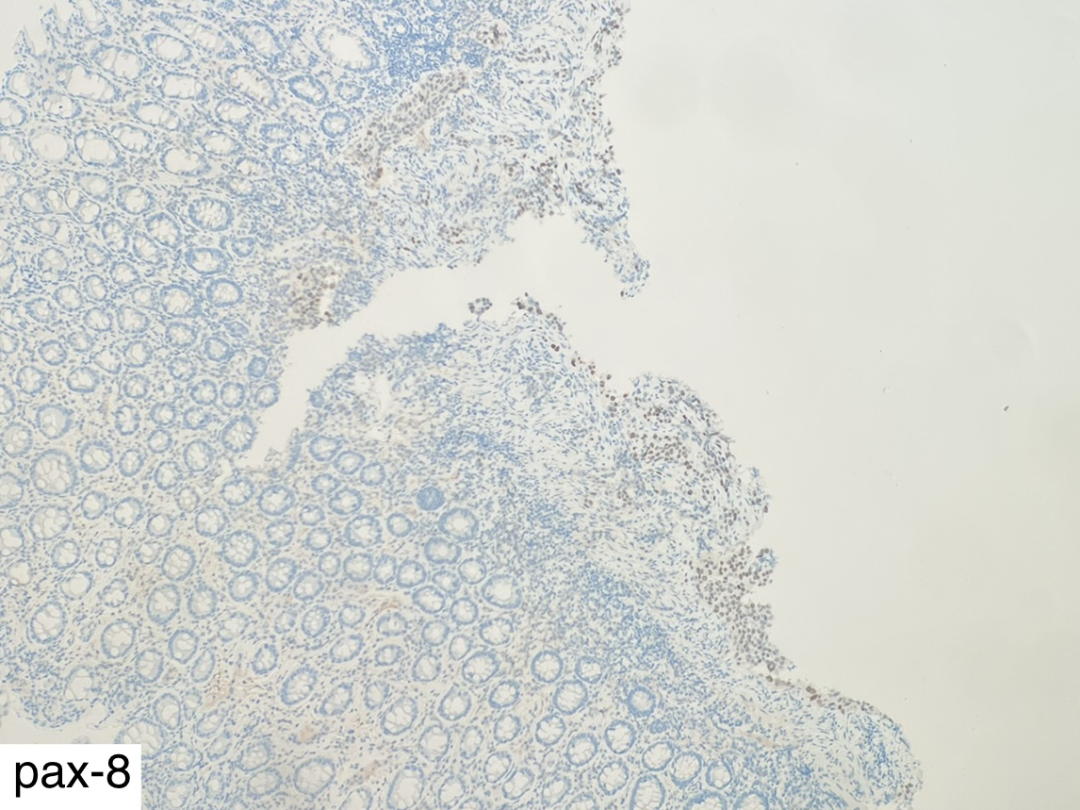
图17
病理诊断
高级别浆液性癌转移到结肠,结合临床及影响学,考虑附件来源。
卵巢高级别浆液性癌诊断要点
临床:
中老年女性,常表现为腹痛和腹水,以及胃肠道症状。
大体所见:
常累及双侧卵巢,呈外生性、实性、乳头状生长,可见囊腔。实性区切面质嫩,可见坏死、出血。
组织学表现:
①细胞:明显异型细胞,可见大的奇异形核或多核瘤巨细胞,核分裂象及病理性核分裂易见;
②排列:实性片状、巢状、乳头状、腺样、筛状、迷路样和裂隙样;
③间质:约1/4可见砂粒体;
④免疫组化:CK7、CA125、pax-8、WT1阳性,p16弥漫强阳性,p53突变型表达;
⑤基因:TP53突变,部分病例伴有BRCA1和BRCA2突变。
⑥主要转移途径:种植播散、淋巴结转移和直接侵犯。种植播散最常见,
种植部位包括子宫表面、盆腹腔腹膜表面、肠道及膈下等。淋巴结转移以主动脉旁淋巴结及盆腔淋巴结为主。其它较为常见的转移部位有大肠、小肠、肺、胸膜、肝、脾、胃等。
心得体会
1.在肠镜有异常表现的情况下取得的肠镜活检组织,大家往往会先入为主地考虑到肠道原发的癌,而忽略了肠道继发肿瘤的可能性。
2.遇到低分化肿瘤需要开具免疫组化检查的时候,除了一些能提示肿瘤来源或组织学起源的标记,一定记得开广谱CK的重要性。
3.遇到低分化肿瘤,一定记得查阅相关的影像学和实验室检查资料,能让我们在诊断时少走弯路,也降低患者的经济及时间成本。
参考书籍
1.杨仕坤,唐仲平 临床病理规培图谱精要


