【学术争鸣】以精神行为异常起病伴双侧丘脑肿胀进行性加重的硬脑膜动静脉瘘一例
时间:2024-10-20 15:01:37 热度:37.1℃ 作者:网络
摘要:以双侧丘脑肿胀进行性加重为主要表现的大脑大静脉区硬脑膜动静脉瘘(DAVF)的症状和影像学表现缺乏特异性,易与多种疾病相混淆。作者报道1例以精神行为异常起病,逐渐出现双侧丘脑病变,曾先后被误诊为“丘脑胶质瘤”“脑炎”“直窦血栓形成”,但其临床和影像学表现进行性加重,由外院转至我院,最终通过多模影像学检查确诊为大脑大静脉区DAVF。作者拟结合文献复习,分析大脑大静脉区DAVF的临床表现和影像学特点,以期提高临床医师对该病的认识。
硬脑膜动静脉瘘(dural arteriovenous fistula, DAVF)是指动静脉在硬脑膜或大脑镰、小脑幕等硬脑膜附属物上直接交通的一类脑血管疾病,约占颅内血管畸形的10%~15%。表现为双侧丘脑病变的DAVF患者,多以快速进展的认知功能障碍起病,易与多种疾病混淆,尤其当病灶无出血征象时,常不能在第一时间进行诊断。然而,丘脑在感觉系统、运动系统、边缘系统、上行网络系统和大脑皮质的活动中发挥重要作用,若不能及时识别和干预,病情可迅速进展。本研究通过总结1例以右侧丘脑病变起病、病灶进行性扩大患者的病历资料,分析其影像学特点和诊疗中的经验,以期提高临床医师对以双侧丘脑水肿起病的DAVF的认识,降低漏诊率。
患者
女,67岁,主因“精神行为异常3月余,右侧肢体不自主抖动、记忆力减退2月余,加重伴意识障碍1个月”于2024年3月6日入住首都医科大学宣武医院急诊科留观病房。入院前3个多月(2023年12月15日),患者无明显诱因出现心情烦躁,易激惹,伴睡眠增多。2024年1月5日就诊于外院,头部CT平扫示右侧丘脑片状低密度影伴局部肿胀,边界不清(图1a),考虑与心理因素有关,未予特殊治疗,上述症状持续存在。入院前2个多月(2024年1月13日),患者晨起后出现言语错乱,伴近记忆力下降及时间定向力减退,无法分清昼夜,右侧肢体不自主抖动、行走拖曳,走路迟缓。进食等日常生活能力尚可,可独立外出,未出现迷路。2024年1月16日,外院头部MRI示双侧侧脑室周围、基底节区、丘脑对称性异常信号,T1加权成像示低信号(图1b),T2加权成像示高信号(图1c),液体衰减反转恢复序列示高信号(图1d),扩散加权成像示高或等信号(图1e),表观扩散系数(apparent diffusion coefficient, ADC)序列示高或等信号(图1f),增强后见轻度强化(图1g)。2024年1月16日磁共振波谱成像示,病灶处N-乙酰天门冬氨酸峰(N-acety laspartate peak, NAA-peak)降低、胆碱峰(choline peak,Cho-peak)增高、肌酸峰(creatine peak,Cr-peak)降低,Cho-peak/NAA-peak2.27,Cho-peak/Cr-peak1.46,不除外肿瘤、炎症、感染或中毒性脑病。2024年1月22日,磁共振血管成像(MRA)见动脉期大脑大静脉早显,周围较多迂曲异常血管与动脉分支相连(图1h);磁共振静脉成像(MRV)示直窦未显影,大脑大静脉显影(图1i),考虑丘脑胶质瘤。2024年1月24日,于外院完善丘脑立体定向活检,组织病理学示神经元变性肿胀,小血管增多,部分红细胞渗出,少量小胶质细胞活化,除外胶质瘤的诊断。入院前1个多月(2024年2月1日),患者病情急性加重,出现意识障碍,逐渐进展至浅昏迷,可自主睁眼,但呼之不应,伴双侧肢体肌张力增高,右侧为著,右侧肢体不自主抖动较前明显,再次就诊于外院。2024年2月5日,头部CT平扫示病灶范围较前明显扩大,双侧侧脑室周围、基底节区、丘脑、右侧海马、中脑局部低密度影(图1j),初步诊断为脑炎,遂行腰椎穿刺术。初测脑脊液压力为130mmH2O,脑脊液和血中枢神经系统脱髓鞘抗体谱、自身免疫性脑炎抗体谱均阴性,故除外脑炎的诊断。进一步完善易栓症的相关检查,结果均为阴性。头部CT血管成像(CTA)示动脉期大脑大静脉早显(图1k),静脉期直窦显影不清(图1l);CT灌注(CT perfusion,CTP)成像示右侧基底节区、双侧丘脑、脑干偏右可见片状异常灌注区,平均通过时间、达峰时间延长,脑血流量降低,脑血容量降低或略增高。综合考虑诊断为直窦血栓形成。给予低分子肝素0.6ml皮下注射2次/d,20%甘露醇250ml静脉滴注1次/8h等治疗。患者持续无动性缄默状态,在外院住院期间并发下肢静脉血栓、肺部感染、泌尿系感染、肠道菌群紊乱、窦性心动过速、颞下颌关节脱位、肝功能异常、电解质紊乱,予一般对症治疗。为求进一步诊治,患者于2024年3月6日转至我院,以“双侧丘脑肿胀”收入急诊留观病房。既往20年前结核性腹膜炎病史,已治愈,平素未用抗结核药物;7个多月前头部外伤史(骑自行车时摔倒,车把撞及眉弓),未就诊,无明显后遗症。入院体格检查:血压139/108 mmHg。无动性缄默状态,可自主睁眼;双侧瞳孔等大等圆,直径2mm,直接、间接对光反射迟钝;双眼球下视位,偶可见跟随;右侧肢体可见不自主抖动,左侧肢体有自主活动,四肢肌力粗测Ⅳ级;双上肢肌张力呈铅管样增高,右侧明显;双下肢腱反射减弱;双侧Babinski征阳性。其余体格检查不能配合。入院实验室检查:纤维蛋白原5.09g/L(参考范围2.00~4.00g/L)、血浆D-二聚体1.01mg/L(参考范围0.01~0.50mg/L)、超敏C反应蛋白3.25mg/L(参考范围0~3.00mg/L)、降钙素原0.14μg/L(参考范围<0.05μg/L)、白细胞介素6(IL-6)6.50ng/L(参考范围<7.00ng/L);抗凝血酶Ⅲ、蛋白S、蛋白C、同型半胱氨酸、血常规、免疫球蛋白(immunoglobulin,Ig)A、IgM、IgG、补体C3、补体C4、抗心磷脂抗体、抗核抗体谱和肿瘤标志物均未见明显异常。
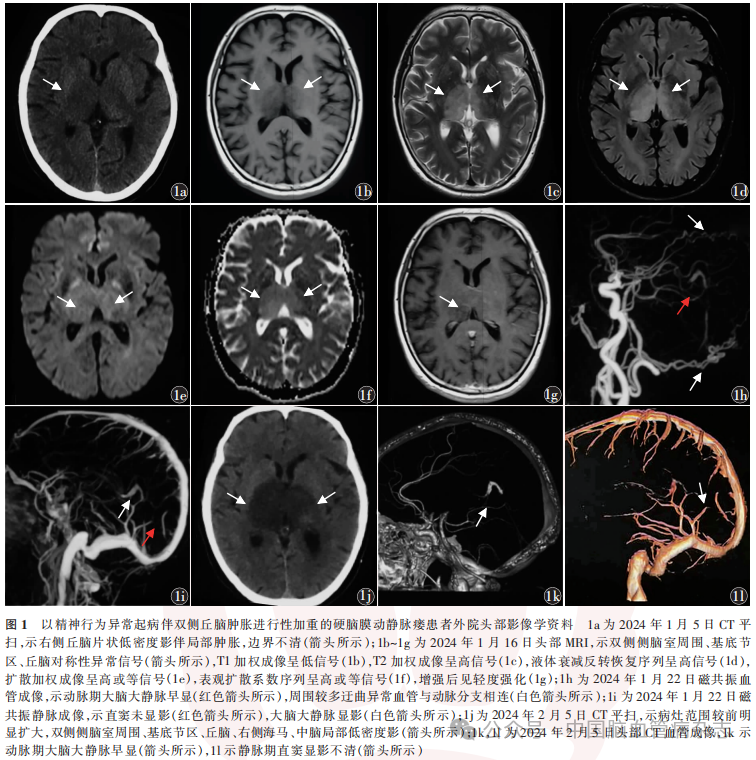
入院当日(2024年3月6日)行腰椎穿刺术,脑脊液初压110mmH2O;脑脊液检查示,外观无色透明,蛋白定量67.4mg/L(参考范围15.0 ~ 45.0mg/ L),IgA0.93mg/L (参考范围0 ~ 0.20mg/L)、IgM0.21mg/L(参考范围0 ~ 0.20mg/L),IgG7.54mg/L(参考范围0.48~5.86mg/L)。视神经鞘多普勒、颈静脉彩色多普勒均未见异常;下肢深静脉彩色多普勒示右侧小腿肌间静脉血栓(亚急性期,部分型)。头部CT平扫示病灶范围进一步扩大,中脑、右侧颞叶内侧、双侧海马、丘脑、基底节区、侧脑室旁及胼胝体压部大片低密度影(图2a)。2024年3月7日,CTP示病灶处脑血流量、脑血容量减低,相应平均通过时间、达峰时间血流灌注延迟;头部MR示病灶区T1加权成像稍高或低信号,T2加权成像高信号,液体衰减反转恢复序列高信号,丘脑边缘及中心可见线样低信号(图2b),扩散加权成像示等或低信号,ADC值减低,增强后双侧丘脑、海马轻度强化(图2c);磁敏感加权成像(susceptibility weighted imaging, SWI)多发低信号(图2d);磁共振黑血血栓成像(magnetic resonance black-blood thrombus imaging, MRBTI)示双侧丘脑周围多发增强的血管影,直窦闭塞,未见血栓征象(图2e~2h);增强MRV示直窦未显影,双侧椎静脉丛扩张迂曲(图2i);头颈部CTA示动脉期大脑大静脉早显(图2j)。因此,排除了直窦血栓的诊断,初步考虑为DAVF,拟于2024年3月14日行血管内栓塞术。术中DSA示右侧颈外动脉注入对比剂后可见大脑大静脉区DAVF,由右侧颈外动脉发出的颞浅动脉、脑膜中动脉、枕动脉分支向大脑大静脉供血,并回流入大脑内静脉(图2k),同时可见静脉期大脑大静脉显影、直窦部分闭塞(图2l),进一步明确大脑大静脉区DAVF的诊断,立即行血管内栓塞治疗。超选入右侧脑膜中动脉岩支远端后注胶,胶未弥散至静脉,栓塞后造影示动脉期大脑大静脉未再显影(图2m),静脉期大脑大静脉和直窦均未显影(图2n)。
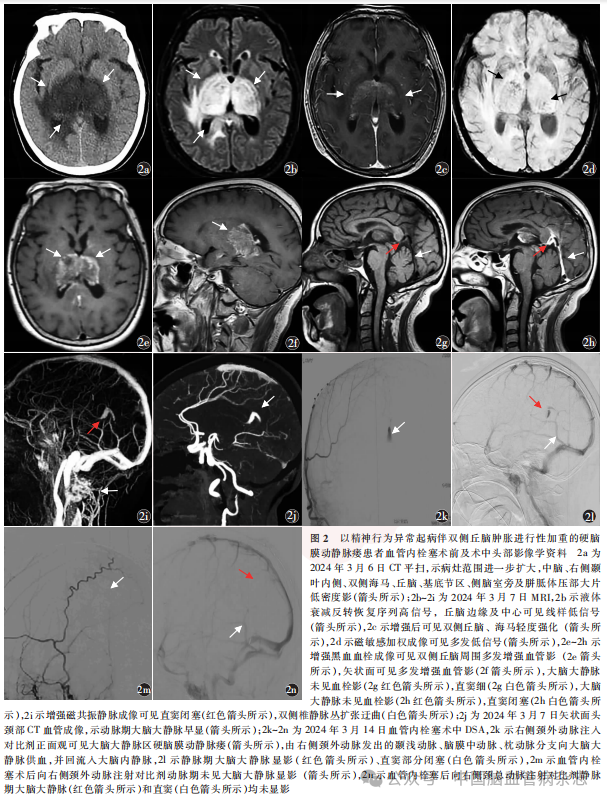
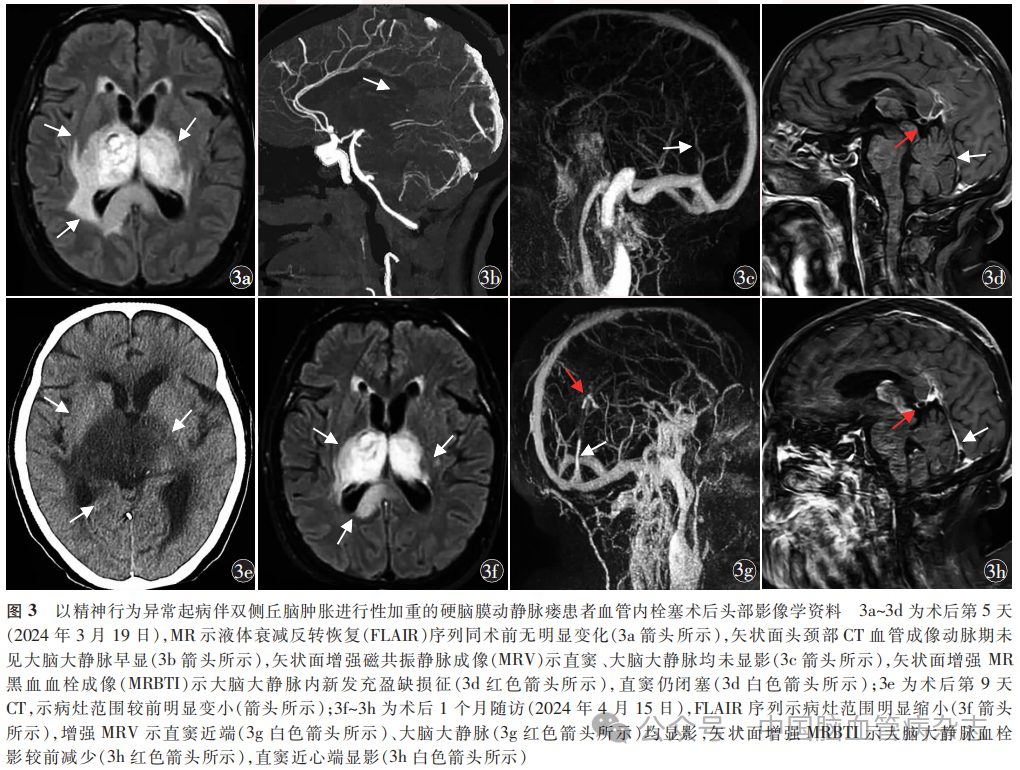
术后第4天(2024年3月18日),患者仍为无动性缄默状态,体格检查无新的阳性发现。腰椎穿刺术可见脑脊液外观无色透明,初压135mmH2O,蛋白定量53.2mg/ L,IgA0.59mg/L,IgM、IgG均在正常范围;头部CT平扫、CTP大致同术前。术后第5天(2024年3月19日),与术前MR(图2b)比较无明显变化,增强后液体衰减反转恢复序列示病灶强化范围较前略扩大(图3a);CTA动脉期未见大脑大静脉早显(图3b);增强MRV示直窦、大脑大静脉均未显影(图3c);MRBTI示双侧丘脑周围多发增强的血管影消失, 大脑大静脉内新发等信号影,强化后可见充盈缺损,直窦仍闭塞(图3d),考虑为新发大脑大静脉血栓形成。自术后第5天开始给予低分子肝素0.6 ml 皮下注射2次/d。复查超敏C反应蛋白为15.86mg/L,IL-6 7.42ng / L,遂加用甲泼尼龙80mg静脉滴注1次/ d,以减轻非特异性炎症反应;纤维蛋白原4.48g/L,给予巴曲酶5U静脉滴注1次降纤治疗,隔日复查纤维蛋白原降至0.60g/L,停用巴曲酶。术后第9天(2024年3月24日),复查头部CT平扫见病灶范围较前缩小(图3e)。甲泼尼龙使用5d时(2024年3月25日)患者意识转清,可跟随指令转动眼球,但仍为嗜睡状态,转至外院行高压氧治疗。
血管内栓塞术后1个月门诊随访(2024年4月15日), 患者意识清楚,肢体肌张力较前明显好转,可正常对答、独坐进食。复查头部MR 示异常信号的范围较前明显缩小(图3f);MRV示直窦近端、大脑大静脉显影,双侧椎静脉丛迂曲较前减轻、侧支循环较前好转(图3g);增强MRBTI示大脑大静脉血栓影较前减少,直窦近心端显影,双侧丘脑周围多发增强的血管影消失(图3h)。
讨论
本例患者为老年女性,呈亚急性起病、进行性加重,主要表现为精神行为异常、认知功能减退和快速进展的帕金森综合征;影像学特征以右侧丘脑病变起病,逐渐进展至双侧丘脑、基底节区、侧脑室旁、胼胝体压部、右侧海马、中脑病变。头部CT、MR示病灶区血管源性水肿,有轻度斑片状强化,CTP示低灌注改变,SWI见多发血管留空影,CTA可见大脑大静脉动脉期早显,MRV见直窦闭塞,MRBTI未见血栓征象。诊疗过程中曾先后被考虑为“丘脑胶质瘤”“脑炎” “直窦血栓”,最终行DSA确诊为大脑大静脉区DAVF。
DAVF的发病机制尚未明确,仅小部分患者继发于颅脑外伤、感染或静脉窦血栓形成(cerebral venous and sinus thrombosis,CVST)等特定的病因,大部分患者为特发性。 关于瘘的发生,静脉窦机械性狭窄引起的窦内压力增高是目前普遍认可的原因。一项回顾性研究通过检索国内外数据库,纳入自1987年至2017年发表的关于DAVF导致双侧丘脑肿胀、进行性认知功能减退的病例报告共31 例,其中14 例(45. 2% )患者合并了静脉窦闭塞。从解剖学角度分析,大脑大静脉主要收集来自双侧丘脑、尾状核、豆状核、 胼胝体、第三脑室及侧脑室脉络丛、部分海马和中脑等部位回流的血液,随后与下矢状窦汇合,共同汇入直窦。因此,本例患者直窦不明原因闭塞,下矢状窦回流不畅,可能是大脑大静脉区DAVF形成的始动因素。压力较高的动脉血直接涌入大脑大静脉,同时合并中线血液回流不畅,使血流逆行至大脑内静脉,导致双侧丘脑部位淤血水肿进行性加重。
此外,若大脑大静脉区DAVF未能及时诊治,会带来严重的后果。在以丘脑受累为主的DAVF患者中,约20%会在病程中进展至意识障碍。有研究报道,3例患者均在出现意识障碍后才被确诊,尽管经过积极的手术干预,仍然存在明显的后遗症,其中2 例甚至表现为大小便失禁和经口进食困难。而本例患者自初次就诊至最终确诊历时3个月,转至我院时已处于无动性缄默状态,血管内栓塞术后经历1月余的康复治疗患者逐渐恢复独坐、言语等功能。对于症状轻微或病程较短的患者,在得到及时治疗后其症状可迅速缓解,甚至发生可逆性改善。由此可见,尽早识别、迅速采取治疗措施对改善患者预后具有重要意义。
该病症状并无特异性,近事记忆减退等认知障碍是最常见的临床表现,其次为精神行为异常、情感淡漠、日间思睡等,易与其他多种疾病相混淆,需要结合影像学特点辅助诊断。大脑大静脉区DAVF影像学特点有以下几项:(1)静脉引流区域脑组织水肿,该特点在头部CT上可见病灶处低密度影;头部MR液体衰减反转恢复序列呈高信号,扩散加权成像呈低或等信号或稍高信号以及ADC序列为高信号等血管源性水肿改变。部分患者也可表现为扩散加权成像上高信号、ADC序列呈现低信号等细胞毒性水肿表现。(2)继发性出血,该表现主要由局部粗大、迂曲、 壁薄的引流静脉破裂所致。但并非所有大脑大静脉区DAVF患者有出血表现,研究表明,CT 上显示的出血发生率不足35% ,而本例患者并无出血表现。(3)局部引流静脉扩张所致异常血管结构影,该特点在头部MRV、CTA上可显示增粗、迂曲的血管结构,有时还可见其与动脉分支相连;SWI示局部多发低信号小血管影,部分患者T2加权成像也有显示;增强MR 局部可见轻度斑片状强化。(4)具有动脉期静脉早显的特征,CTA、 MRA可以区分动脉期和静脉期,从而识别异常动静脉分流, 有研究指出CTA 诊断DAVF 的能力几乎等同于DSA。 (5)具有直窦、横窦、乙状窦不显影的特点,直窦闭塞是本例患者病程早期出现的影像学表现之一,也可能为本例患者硬脑膜动静脉瘘出现的始动因素。(6)可见脑灌注改变,2例病例报告中提及了CTP检查,而CTP 对血管源性疾病有很强的提示意义。此外,MRBTI检查可以抑制脑静脉内的血流信号,对静脉系统的显示有着独特的优势,可精准地诊断CVST。本例患者的MRBTI 检查结果对鉴别CVST、显示病灶内多发血管强化影和直窦闭塞提供了影像学依据,对诊断DAVF具有一定的临床价值。
丘脑胶质瘤起病隐匿,自症状出现至明确诊断可历时约2个月,出血并不多见,低级别胶质瘤也无明显强化征象, 易与无出血表现的DAVF相混淆。本例患者起初在外院被考虑为丘脑胶质瘤,经丘脑活检、组织病理学排除了胶质瘤的诊断。有研究报道,快速进行性加重的认知障碍伴精神行为异常的1例患者初步考虑为丘脑肿瘤,当首次丘脑活检为阴性结果时被建议进行第2次活检。原发性丘脑胶质瘤是一种少见的颅内肿瘤,占颅内肿瘤的1. 0% ~ 1. 5% ,双侧发病更为罕见。由于肿瘤直接侵犯丘脑内神经核团,其临床表现更加多样,最常见的症状为颅内压增高和偏瘫,而精神行为异常和认知功能下降相对少见。在穿刺活检前完善血管影像学和脑灌注检查可以发现血管病变和血供变化,可避免不必要的侵入性操作。Weigele等报道了1 例因大脑大静脉区DAVF病灶逐渐扩大导致脑干水肿被误诊为脑干胶质瘤的患者,在患者头部MRI上脑干后方有一根粗大的血管,经DSA及时明确诊断。
本例患者在丘脑活检后病情急性加重,其原因可能是由于活检后丘脑局部脑组织压力减低,大量动脉血通过瘘口进入大脑大静脉而致血液淤滞增加,双侧丘脑肿胀明显。大脑大静脉和直窦血栓可引起类似的脑静脉回流障碍,本例患者也因其最直观的影像学表现为直窦闭塞、双侧丘脑肿胀而被诊断为直窦血栓形成。然而,本例患者入住我院时MRBTI提示直窦闭塞,未见血栓征象,且CTA可见动脉期大脑大静脉早显,其均为DAVF影像学表现。此外,大多数CVST患者在接受足量抗凝治疗后症状会得到缓解,但本例患者在接受推荐剂量内的抗凝治疗后症状仍进行性加重。综上,本例患者的多项影像学表现和疾病转归并不支持直窦血栓形成。
DAVF患者术后的稳定和康复治疗同等重要。本例患者术后复查MR可见新发的大脑大静脉血栓,这可能是由于DAVF栓塞术后局部血流动力学发生改变所致。同时,患者血中非特异性炎症指标超敏C反应蛋白和IL-6升高,接受短期小剂量糖皮质激素冲击治疗后病情明显好转。炎症是参与CVST形成的机制之一,激活的炎症生物标志物与包括CVST在内的静脉血栓栓塞事件的风险增加密切相关, 尤其对于重症CVST患者,激活的炎症级联效应可与血-脑屏障受损互为因果,形成恶性循环,加重脑组织损伤和水肿,并引起不良结局的发生。激素可以抑制炎症反应的多个环节,包括减少炎症介质的生成和释放,抑制白细胞的浸润和活化,降低毛细血管的通透性等,进而缓解组织损伤和症状。虽然目前指南不推荐使用激素治疗非炎症性CVST, 但证据量尚不足。多项研究表明,短期激素冲击疗法可能是安全的,通过激素联合抗凝治疗可能使重症CVST患者获益。本例患者后续接受了高压氧治疗,术后1个月已可正常交流、进食和独坐。高压氧治疗具有减轻氧化应激和炎症反应,缓解脑肿胀,稳定血-脑屏障和促进组织修复再生等作用,但目前尚未见高压氧治疗在DAVF引起的缺血缺氧性脑损伤中的应用研究。
综上所述,临床表现为精神行为异常伴双侧丘脑肿胀进行性加重的中老年患者,应考虑到DAVF的可能。早期完善头颈部CTA和(或)MRA和(或)MRV以及CTP检查,有助于发现动脉期静脉早显、静脉窦显影不佳以及病灶区域灌注改变等影像学特征,从而避免不必要的侵入性操作。对于直窦显影不良并存在丘脑肿胀的患者,应考虑存在非血栓性直窦闭塞的可能,可以尽早完善DSA和(或)MRBT1 检查,以明确有无DAVF或是否存在直窦血栓。对于考虑存在CVST的患者,在接受足量抗凝治疗后症状持续存在,甚至进行性加重,也应考虑DAVF的可能性。一旦出现上述临床表现和影像学特点,应尽早行DSA以明确诊断,避免延误患者治疗时机。
审稿专家意见

彭亚
常州市第一人民医院神经外科主任医师、教授、博士研究生导师,主要研究方向为重症颅脑外伤、颅内动脉瘤、动静脉畸形、颅底肿瘤、脊髓肿瘤等疾病的介入和手术治疗
本文以少见的“精神行为异常起病伴双侧丘脑肿胀进行性加重”为表现而最终确诊为大脑大静脉区硬脑膜动静脉瘘,并进行了血管内治疗,有一定的临床意义,但还是有下述疑问值得商榷和讨论:(1)病例诊疗时间较长,历经药物治疗甚至脑活检未确诊,但多次影像学发现直窦未显影、静脉期直窦显影不清和直窦闭塞,是否可以认为直窦血栓引起闭塞是导致双侧丘脑病变的最初原因,继发性静脉压升高后造成硬脑膜动静脉开放形成最终的硬脑膜动静脉瘘。(2)我中心2024年5月有1例非常相似的病例,以认知功能障碍起病,影像学MRI表现为双侧丘脑对称性病变,脑血管造影显示直窦闭塞伴硬脑膜动静脉瘘,术中微导管进入直窦、大脑大静脉造影发现有血栓,并进行了微导管溶栓和术后抗凝。(3)Onyx胶栓塞后若直窦闭塞静脉通路未解决,则存在复发的可能,建议6个月后复查脑血管造影。(4)发病后2月余在外院未得到明确诊断,辗转到笔者单位经脑血管造影确诊为硬脑膜动静脉瘘。所以,该病例报告的重点应该是通过双侧丘脑特征性影像学表现如何早期确诊,发现最初的病因,避免误诊。(5)既往几篇表现为双侧丘脑病变的硬脑膜动静脉瘘文献均报道直窦有闭塞。如果收集所有相关病例的影像学资料做进一步分析,是先有直窦闭塞还是先有硬脑膜动静脉瘘,对于该类少见疾病的发病机制和临床诊疗则大有意义。

杭春华
南京大学医学院附属鼓楼医院神经外科主任医师、教授、博士研究生导师,主要研究方向为脑血管病的基础与临床研究
硬脑膜动静脉瘘常表现为搏动性耳鸣、眼结膜充血和头痛,少数表现为出血、缺血性脑梗死和局灶性神经功能障碍,而中线部位天幕区硬脑膜动静脉瘘可引起脑深部静脉高压和丘脑水肿, 临床表现为丘脑性痴呆或精神异常。另外,累及到大脑大静脉的其他部位硬脑膜动静脉瘘同样也可引起丘脑性痴呆,如该文病例所示。
多种疾病可引起双侧丘脑病变,包括动脉性梗死、深静脉血栓、病毒性脑炎、中毒与代谢性疾病、原发性肿瘤(胶质瘤或淋巴瘤)、可逆性后部脑病综合征等,容易使得临床上极为罕见的硬脑膜动静脉瘘导致的双侧丘脑性病变被误诊。该病例报告的作者在讨论中对硬脑膜动静脉瘘性丘脑病变的发病机制、临床特点、影像学特征和鉴别诊断要点进行了充分讨论,希望能引起临床医师重视,避免不必要的误诊和漏诊。
特别需要注意的是,大脑大静脉区的硬脑膜动静脉瘘可引起更大范围的静脉脑缺血和脑水肿(深部静脉高压所致),包括中脑、桥脑、基底节区、外囊甚至脑皮质,更易引起误诊。尽管硬脑膜动静脉瘘的确切病理生理机制仍不清楚,但大多数硬脑膜动静脉瘘与静脉窦血栓形成有关,该例患者出现的直窦血栓形成可能是引起大脑大静脉区硬脑膜动静脉瘘的主要原因。时间飞跃法MR血管成像和CT血管成像有助于硬脑膜动静脉瘘的诊断,若出现异常供血动脉、扩张静脉或伴随的静脉血栓形成,应高度怀疑硬脑膜动静脉瘘,DSA是明确诊断的“金标准”。

邱峰
解放军总医院第八医学中心神经内科主任医师、研究生导师,主要研究方向为脑血管病的诊断与介入治疗、头晕性疾病鉴别诊断、多系统萎缩的神经电生理检查
双侧丘脑病变临床诊断比较困难,特别是对称性病变多见于肿瘤、代谢中毒以及静脉系统疾病,该病例报告通过回顾该罕见病例的诊疗过程,同时参照既往类似病例的相关报道,对大脑大静脉区硬脑膜动静脉瘘进行了系统的总结,很有临床指导价值。
该病例最大的难点还是诊断与鉴别,前期即使进行了“金标准”的脑活检检查,发现“神经元变性肿胀,小血管增多,部分红细胞渗出,少量小胶质细胞活化”也没能得出诊断结论,这个脑组织活检的描述与硬脑膜动静脉瘘的最终诊断也似乎很难有必然的相关性,因此建议神经病理专家对此给予解析,是取材位置问题还是疾病的发展过程?
该病例还有一个特点就是即使对硬脑膜动静脉瘘进行了栓塞,患者的意识状态仍没有恢复, 后经过激素、抗凝、降纤等综合治疗策略患者才逐渐好转,哪种治疗在患者的转归中起到了核心作用,也确实值得大家思考。
一个疑难病例的诊治必然是个艰难的过程,这例患者的诊治过程确实值得大家认真回顾和思考!
总评

张鹏
首都医科大学宣武医院介入放射科主任医师,主要研究方向为出血性脑血管病,包括动静脉畸形、颅内动脉瘤、动静脉瘘等的诊断和介入治疗
硬脑膜动静脉瘘是发生在硬脑膜及其附近组织结构上的动静脉间的直接交通。目前仍被广泛引用的发病率为占脑血管畸形的15%左右,但随着对该病的深入认识和影像学的发展,临床工作中硬脑膜动静脉瘘的诊断率已经越来越高。对其发病机理的研究显示,局部静脉高压是导致硬脑膜动静脉瘘出现的直接始动因素,可导致局部血管网的血管重构,从而出现了多发且细小的瘘口,这些瘘口数量逐步增多,瘘口逐步扩大。由于动静脉间出现了小动脉和小静脉直接相连的瘘口,且其直径比生理状态的毛细血管明显增大,所以导致局部血管内血流加速,而静脉端的压力明显升高,进而导致了以静脉为主所引起的系列临床表现,如吹风样杂音、结膜的充血和水肿、脑出血、认知障碍等。
在这篇文章中,作者报道的患者因直窦闭塞,同时又出现直窦区硬脑膜动静脉瘘,导致丘脑及脑室附近结构静脉引流障碍、大脑大静脉系统的静脉高压,从而导致了丘脑静脉性水肿等。这类病变相对少见,患者常表现丘脑的症状,如意识障碍、肢体活动障碍等,并常以意识障碍为首发症状。影像学表现为丘脑的水肿,以双侧为主,偶有一侧明显的病例,有时伴有丘脑出血,累及范围较广的患者可出现中脑水肿。有时会发现直窦狭窄或闭塞,直窦内有时可见新鲜血栓。MR血管成像或CT血管成像可见大脑大静脉及其属支的早显,并在其周围可见多支异常显影的动脉。 MR静脉成像上有时可见直窦未显影,而大脑大静脉及其属支显影良好。血管造影是诊断该病的 “金标准”,可见大脑大静脉早显,并出现逆流而进入其属支,丘脑的对比剂染色明显延长。直窦不显影或有狭窄。病变主要由颈内动脉脑膜支和颈外动脉分支参与供血。
该病容易误诊或漏诊。误诊常是由于该病比较罕见,医师对其不熟悉,影像学上尤其是MR平扫上仅见双侧或单侧的丘脑水肿,异常的血管影少见,强化亦不典型,常被误诊为炎症或胶质瘤。为了确定诊断,偶尔会采取丘脑活检的方式,就如该例患者,病理表现为水肿和静脉的扩张。 漏诊则主要是漏掉硬脑膜动静脉瘘的诊断,而只诊断直窦血栓或闭塞。实际上,单纯直窦闭塞的患者,当不累及大脑大静脉的时候,发生双侧丘脑水肿的概率很低,因为大脑大静脉有较多的静脉代偿途径。发生水肿的患者主要是由于硬脑膜动静脉瘘导致大脑大静脉内的压力明显升高,出现逆流,从而导致丘脑的水肿。所以,临床上如果发现双侧丘脑水肿性病变,尤其是伴有直窦闭塞或狭窄的患者,除了完善CT血管成像或MR血管成像、MR静脉成像检查之外,一定要做全脑血管造影,防止误诊或漏诊。
关于该病的治疗,以血管内栓塞治疗为主要方法。通常需要把引流的静脉完全闭塞,如该文报道的这例患者。只有这样才能减轻和消除导致丘脑水肿的静脉高压,一般术后无需使用抗凝药物。由于大脑大静脉吻合较多,在术中无需对狭窄或血栓的直窦进行扩张或取、溶栓。
该病只要明确诊断,及时治疗,患者的预后一般良好。


